Содержание:
Лихорадка Западного Нила (ЛЗН) – инфекционный процесс вирусной этиологии, характеризующийся острым течением и трансмиссивным путем распространения возбудителя. Его переносчиками являются кровососущие членистоногие — комары и клещи. Заболевание сопровождается тяжелой интоксикацией, поражением ЦНС, кровеносных сосудов, лимфатических узлов. Лихорадка распространена в странах тропического и субтропического климата. Благодаря развитию массового туризма болезнь все чаще регистрируется в России, преимущественно на юге страны — в Краснодарском крае и Ростовской области.
ЛЗН протекает по типу серозного менингита или менингоэнцефалита с сопутствующими признаками полиаденита и характерными высыпаниями на коже. Больные жалуются на сильную головную боль, высокую температуру тела, сотрясающий озноб, боль в мышцах и суставах. Часто возникают бессимптомные или гриппоподобные формы патологии. В тяжелых случаях инфекция может привести к летальному исходу. В пострадавших регионах для решения этой проблемы проводят профилактические мероприятия, целью которых является отслеживание местонахождения и количества зараженных насекомых.
Для постановки диагноза необходимы результаты серологических исследований. В крови больного обнаруживают возбудителя инфекции и антитела к нему. Лечение лихорадки Западного Нила симптоматическое, направленное на улучшение общего состояния пациента. Врачи назначают жаропонижающие, дезинтоксикационные, сосудистые препараты. В тяжелых случаях проводится интенсивная инфузионная терапия. Этиотропное лечение, направленное на уничтожение возбудителя инфекции, в настоящее время не разработано.
Этиопатогенез
Вирус Западного Нила является возбудителем болезни. Он был описан и официально открыт в 1937 году в Уганде. Долгое время инфекция была ограничена Африкой, Индией, Ближним Востоком, и только в конце двадцатого века она появилась в США и Европе.
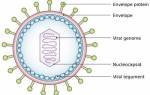
Возбудитель лихорадки относится к семейству Flaviviridae, имеет сферическую форму и содержит одну нить РНК. Микроб обладает широким антигенным спектром и значительной генетической изменчивостью. Он устойчив к низким температурам и высушиванию, быстро погибает при нагревании до 50 градусов и инактивируется эфиром. Факторами патогенности вируса являются гемагглютинины. Микроб обладает тропностью к нейроцитам, кардиомиоцитам и эндотелиальным клеткам сосудов.
Патогенетические звенья инфекции:
- Проникновение вируса в организм через укус комара,
- Поражение антиген-презентирующих клеток, инициирующих первичный иммунный ответ,
- Внедрение в лимфатические узлы,
- Размножение и накопление микробов,
- Развитие виремии,
- Поражения эндотелия кровеносных сосудов,
- Нарушение микроциркуляции,
- Диссеминация вируса в паренхиматозные органы с развитием дегенеративных изменений,
- Попадание возбудителя аксональным путем в головной мозг,
- Инфицирование нейронов,
- Образование периваскулярного лимфоидного инфильтрата,
- Дистрофия нейроцитов,
- Отек и набухание мозга,
- Признаки тромбогеморрагического синдрома,
- Апоптоз,
- Формирование участков некроза в мозговой ткани,
- Размножение и накопление вируса в церебральных и спинномозговых структурах.
Вирус долгое время персистирует в организме больного. После перенесенной инфекции вырабатывается стойкий постинфекционный иммунитет, исключающий повторные случаи заболевания.
Эпидемиология
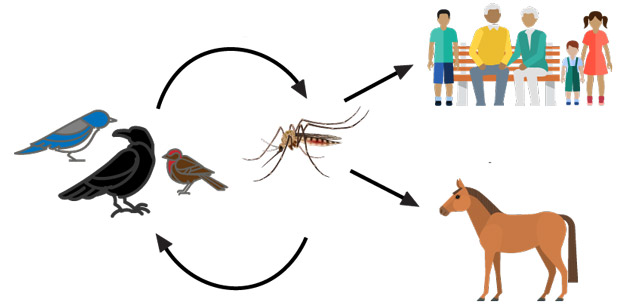
Первичным природным резервуаром инфекции являются птицы, обитающие рядом с водоемами и увлажненными местами — вороны, воробьи, реже грызуны и мелкие млекопитающие. Пернатые разносят вирусы на большие расстояния. Микроб попадает в организм кровососущего насекомого после укуса зараженной птицы. Микроорганизмы циркулируют в течение нескольких дней в теле своих переносчиков – комаров рода Culex или Aedes, иксодовых или аргасовых клещей. Они концентрируются в слюнных железах насекомых и передаются вместе со слюной людям и животным. Укус инфицированного комара или клеща становится причиной заболевания человека. Только самки обладают способностью заражать. Во рту у их имеется хоботок, которым комары протыкают кожу. Они впрыскивают в ранку свою инфицированную слюну, благодаря чему кровь не сворачивается. Это дает возможность без труда сосать кровь. Так происходит передача человеку патогенного вируса. Микробы попадают в системный кровоток, вызывая ряд патологических изменений.
Трансмиссивный путь передачи возбудителя является основным для данной патологии. В очень редких случаях возможно распространение инфекции:
- Вертикальным путем – от больной матери через плаценту ребенку,
- Гемотрансфузионным путем – при переливании инфицированной крови,
- Трансплантационным путем — при трансплантации зараженных органов,
- Гемоконтактным путем — при работе с культурой вируса в лаборатории или использовании нестерильных шприцов.
Вирус не передается между людьми и напрямую от зараженных животных – птиц, лошадей, грызунов.
Восприимчивость к инфекции всеобщая. Выделяют группу лиц, которые очень тяжело переносят лихорадку и могут погибнуть в результате развития тяжелых осложнений. К ним относятся:
- Пожилые люди,
- Больные с сахарным диабетом, гипертонической болезнью, печеночной или почечной недостаточностью, ишемической болезнью сердца,
- ВИЧ-инфицированные,
- Онкобольные, получающие химиотерапию,
- Алкоголики,
- Реципиенты донорских органов,
- Медики, ветеринары, лаборанты,
- Лесники, охотники, рыбаки,
- Дачники, садоводы,
- Любители отдыха возле водоемов, на участках с массивной растительностью, в лесу.
Восприимчивость к инфекции высокая у взрослых и детей, проживающих в эндемичных районах. Первоначально лихорадка Западного Нила была широко распространена в африканских, азиатских и латиноамериканских странах. В результате массового туризма и сезонной миграции инфицированных птиц ареал вирусов значительно расширился. Случаи заражения все чаще стали фиксироваться не только в жарких странах, но и на территории умеренной климатической зоны. На сегодняшний день лихорадка распространена повсеместно – на многих континентах и территориях.
В России первая вспышка инфекции была зафиксирована в Волгограде в 1999 году. Тогда от лихорадки пострадало около 700 человек, из них 9 случаев летального исхода. В настоящее время природные очаги заболевания регистрируются в пригороде Астрахани, Ростова-на-Дону, Воронежа, Саратова, Краснодара. Рост очагов лихорадки связан с климатическими особенностями в этих регионах — коротким холодным периодом, большим количеством осадков, повышением средних температур. Эти условия являются идеальными для развития и циркуляции вирусов ЛЗН.
Сезонность инфекции летне-осенняя, обусловленная временем выплода переносчиков. В период с июня по октябрь регистрируется наибольшее количество заболеваний. В это время условия для размножения комаров являются максимально благоприятными.
К факторам, оказывающим непосредственное влияние на уровень заболеваемости ЛЗН, относятся: численность птиц в ареале вируса, оптимальные для насекомых температура и влажность воздуха, особенности жизнедеятельности людей, размер комариной популяции.
Симптоматика
Первые симптомы патологии возникают спустя 2-3 суток после укуса насекомого. У некоторых больных инкубация затягивается на две недели. Заболевание начинается остро и проявляется:
- Признаками интоксикации — лихорадкой, ознобом, миалгией и артралгией, цефалгией, отсутствием аппетита, кардиалгией и чувством «замирания» сердца;
- Симптомами сомато-церебральной астении — гипергидрозом, общей слабостью, подавленностью, мнестическими расстройствами, колебанием давления в артериях;
- Катаральными явлениями — першением и сухостью в горле, заложенностью носа, сухим кашлем, гиперемией конъюнктивы, инъекцией склер, покраснением слизистой оболочки рта, лимфаденитом;
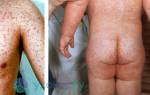
- Поражением кожи — пятнисто-папулезной сыпью на гиперемированном кожном покрове груди, живота, спины;
- Диспепсией — запорами или диареей, тошнотой и рвотой, обложенностью языка, диффузной болью в животе, увеличением печени;
- Нейрогенными расстройствами — головокружением, нарушением сознания, сонливостью или эйфорией, фобиями, судорогами, парезами, асимметрией глаз, диплопией и прочей очаговой микросимптоматикой.
Согласно статистике, у 80% инфицированных лиц патология протекает бессимптомно. Ее обнаруживают ретроспективно по наличию антител к возбудителю. 20% больных жалуются на общее недомогание и признаки, напоминающие грипп. Гриппоподобная форма развивается у иммунокомпетентных лиц. Тяжелые проявления болезни возникают крайне редко. К ним относятся: мучительная головная боль и рвота фонтаном, не приносящая облегчения, фебрильная температура и сотрясающий озноб, проливной пот, генерализованные мышечные боли, геморрагическая сыпь на коже, менингеальные знаки, спутанность сознания, тремор, эпиприпадки. В подобных случаях инфекция протекает по типу энцефалита или менингита. Отек мозговой ткани и острое нарушение мозгового кровоснабжения приводят к коме, параличу и смерти.
У детей симптомы лихорадки Западного Нила такие же, как и у взрослых. При этом отмечается более легкое течение болезни с характерной сыпью, подъемом температуры и общей астенизацией организма. У малышей инфекция клинически напоминает банальную простуду. Пожилые лица имеют слабый иммунитет. У них риск развития лихорадки очень высок. В этой возрастной группе намного чаще развивается необратимое повреждение головного мозга.
При отсутствии своевременного лечения ЛЗН возникают опасные для жизни осложнения:
- Отек мозговой ткани,
- Церебральные кровоизлияния,
- Гипостатическая пневмония,
- Вторичное бактериальное инфицирование,
- Острая кардиоваскулярная и дыхательная недостаточность,
- Остановка сердца.
Постановка диагноза
Диагностикой и лечением лихорадки Западного Нила занимаются врачи-инфекционисты. В зависимости от ведущей симптоматики расстройства привлекаются более узкие специалисты – неврологи, дерматологи. Постановка диагноза затруднена отсутствием специфических проявлений при гриппоподобной форме и большим количеством бессимптомных случаев болезни.
Врачи после выслушивания жалоб и изучения клинической картины патологии собирают эпиданамнез. Это очень важный момент в диагностике инфекции. Необходимо установить факт посещения больным эндемичных зон и собрать сведения об укусах комаров или клещей в указанных регионах. Во время осмотра специалисты обращают внимание на пятнисто-папулезную сыпь и гиперемию кожи, инъекцию склер, увеличение лимфоузлов и печени, покраснение слизистой зева. У больных обнаруживают пониженное артериальное давление, приглушенность тонов сердца, ухудшение зрения, менингеальные знаки, неврологические симптомы.
Для постановки окончательного диагноза требуются результаты лабораторно-инструментального обследования пациента.
- Гемограмма — снижение количества лейкоцитов, лимфоцитов, тромбоцитов.
- БАК – повышение активности АСТ, АЛТ, креатинина, мочевины.
- Исследование ликвора – выраженный лимфоцитарный плеоцитоз, увеличенное содержание белка.
- Общий анализ мочи – следы белка.
- ПЦР — обнаружение генетического материала вируса в крови, моче или спинномозговой жидкости.
- ИФА — выявление специфических IgM и IgG к антигенам возбудителя в ликворе или крови в титре 1:800 и более.
- Иммуногистохимический анализ секционного материала – установление штамма вируса.
- Вирусологическое исследование — выделение вируса путем внутримозгового заражения лабораторных мышей и его идентификация с помощью иммунофлюоресцирующих антител и специфических люминесцирующих иммуноглобулинов.
Аппаратные методики необходимы при проведении дифференциальной диагностики. Больных направляют на рентгенологическое, ультразвуковое, томографическое исследования внутренних органов, ЭКГ, ЭЭГ.
Лечение
Лечение пациентов с явными признаками лихорадки Западного Нила проводится в инфекционном отделении стационара. В тяжелых случаях, при нарастании неврологической симптоматики, больных госпитализируют сразу в палату интенсивной терапии реанимационного отделения. Медицинские работники должны интенсивно наблюдать за состоянием пациентов и контролировать показатели работы сердца, органов дыхания, почек. Для этого им следует регулярно измерять артериальное давление, пульс, ритм, частоту и глубину дыхания, почасовой и суточный диурез, температуру тела.
Пациентам показан строгий постельный режим на весь лихорадочный период до стойкого исчезновения признаков поражения ЦНС. Соблюдать специальную диету таким больным не требуется. Им рекомендовано легкое, щадящее питание и употребление достаточного количества жидкости.
Этиотропная терапия ЛЗН в настоящее время не разработана. Больным проводят симптоматическое лечение, облегчающее общее состояние. Препаратами выбора являются:
- Жаропонижающие – «Нурофен», «Парацетамол»,
- Обезболивающие – «Анальгин», «Брал»,
- Вазопротекторные и ноотропные – «Пирацетам», «Винпоцетин»,
- Успокоительные – «Феназепам», «Клоназепам»,
- Мочегонные – «Лазикс», «Маннитол»,
- Противосудорожные – «Гексамидин», «Карбамазепин»,
- Антиоксидантные – «Актовегин», «Глицин».
Тяжелобольным лицам проводят инфузионную терапию путем парентерального введения дезинтоксикационных растворов — коллоидных и кристаллоидных. Эти лекарства не только выводят токсины из организма, но и корректируют электролитные нарушения, восстанавливают осмолярность крови. Пациентам с тяжелыми формами патологии назначают гормонотерапию. Кортикостероиды оказывают мощное противовоспалительное действие, снижают проницаемость сосудистой стенки, подавляют миграцию лейкоцитов. Обычно применяют «Дексаметазон», «Преднизолон». Таким больным показана оксигенотерапия – ингаляции увлажненного кислорода. При подозрении на вторичное бактериальное инфицирование назначают антибиотики широко спектра действия. Пациентам с нейроинвазивной болезнью часто требуется вспомогательная искусственная вентиляция легких.
Прогноз и профилактика
Лихорадка Западного Нила имеет благоприятный прогноз. Больные с бессимптомными и гриппоподобными формами быстро идут на поправку. Полное выздоровление наступает в течение десяти дней при условии, что заболевшие вовремя обратились к врачу и начали лечение. Лица с поражением ЦНС переносят болезнь тяжелее. У них часто наступают негативные последствия в виде острого нарушения мозгового кровообращения, отека головного мозга, комы. У 20% пострадавших заболевание заканчивается летально. Больные погибают от паралича дыхательной мускулатуры. Восстановление пациентов с нейроинвазивной формой протекает медленно и сопровождается астено-невротическим синдромом с нарушением памяти и сна.
Вирус Западного Нила обладает высокой изменчивостью. Именно этой особенностью инфекции обусловлено отсутствие препаратов для иммунизации людей. В настоящее время разработано несколько живых ослабленных и рекомбинантных вакцин, которые проходят клинические испытания. Прививать ими население пока запрещено.
Неспецифические профилактические мероприятия, предупреждающие развитие ЛЗН, сводятся к одному — борьбе с комарами и защите организма от их укусов. Для этого применяют репелленты, устанавливают москитные сетки на окна и двери, надевают защитную одежду. Чтобы не встретиться с инфицированным комаром, следует минимизировать время пребывания на открытом воздухе по ночам, избегать застойных вод, вовремя убирать в саду листья и фрукты, падающие с деревьев, стричь кустарники, в которых комары живут и размножаются. При обнаружении на теле присосавшегося клеща, его необходимо как можно раньше удалить.
В регионах, эндемичных по данной инфекции, проводятся мероприятия, направленные на снижение популяции кровососущих насекомых. Ветеринарные службы контролируют численность диких птиц, обитающих рядом с человеком. Для этого устанавливают наблюдение за местами выплода комаров, разрушают гнезда, ликвидируют мусорные свалки. С помощью ларвицидов уничтожают личинки комаров в прудах и фонтанах. При обнаружении мертвых птиц необходимо сообщить в департамент здравоохранения или природоохранительный орган. Их запрещено трогать руками. Соблюдая эти рекомендации специалистов, можно избежать укуса инфицированного насекомого и защитить организм от болезни.