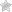- Препараты для лечения остеоартропатии на 1 и 2 стадиях
- Диагностические методики для выявления остеоартропатии
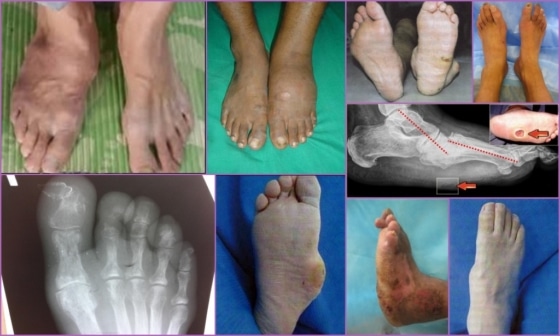
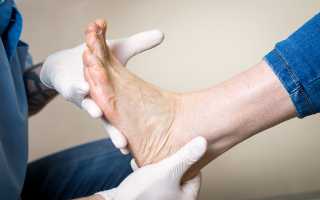
- Симптомы остеоартропатии на ногах
- Остеоартропатия – проявления патологии на ногах
Диабетическая остеоартропатия – это патология, развивающаяся в результате неадекватного лечения сахарного диабета, является осложнением эндокринной болезни. Характеризуется заболевание прогрессирующим разрушением мелких сочленений стопы и голеностопного сустава.
Этиология и патогенез
Диабетическая остеоартропатия развивается вследствие постоянного повышения уровня глюкозы. Гликемия приводит к нарушению кровотока и повреждению нервных окончаний. Любая травматизация кожи трудно поддается лечению и отличается плохой заживляемостью. Данная особенность болезни повышает риск инфицирования окружающих сустав тканей. По мере прогрессирования диабетической остеоартропатии инфекция проникает в костные структуры, что приводит к формированию остеомиелита костного мозга.
Основные гипотезы этиологии и патогенеза остеоартропатии:
- Нейротравматическая – нейропатия вследствие диабета провоцирует прогрессирование мышечной слабости и снижение рефлексов. В результате нарушения двигательной функции появляются микротравмы и диабетические язвы, усиливается нагрузка на сочленения нижних конечностей. Это провоцирует ускорение процессов деминерализации и разрушения костей;
- Нейроваскулярная – образование артериовенозного шунта в сочленении вследствие нарушения микроциркуляции. В очаге патологии усиливается кровоснабжение, происходит развитие диабетической остеоартропатии.
Интересно!
Код болезни по МКБ – это М15-М19 (патологии костной ткани, сопровождающиеся воспалительным разрушением костей). Болезнь провоцирует потерю чувствительности и инвалидизацию пациента.
Симптоматика
Клинические признаки диабетической остеоартропатии отличаются быстрым развитием и необратимостью характера дегенеративно-дистрофических изменений. Часто поражается плюснепредплюсневая область стопы и голеностопное сочленение.
Стадии остеоартропатии:
- Острая – незначительный отек стопы, кожные покровы в области воспаления гиперемированы, признаки кровоизлияния в периостальные ткани. Болевой симптом отсутствует при нагрузке на стопу и визуальном осмотре;
- Подострая – при осмотре выраженный отек, но гипертермия и местное покраснение ноги уменьшается. Пациент отмечает хруст в суставе, определенный дискомфорт. При интенсивном сгибании и разгибании голеностопного сустава сильная боль;
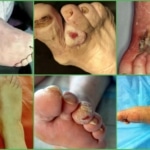
- Хроническая – кости необратимо деформируются, на больную стопу невозможно опереться, подвижность сустава ограничивается. При внешнем осмотре отмечается вальгусная деформация фалангов пальцев. Болевой синдром ярко выражен, не уменьшается в состоянии покоя;
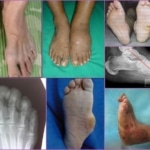
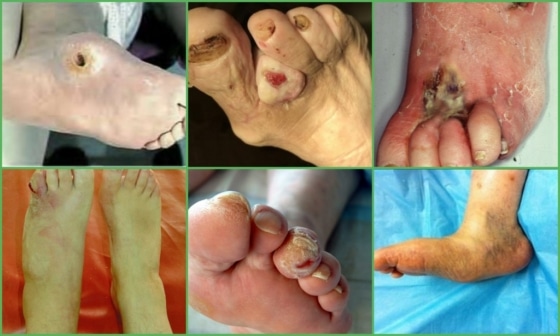
- Осложненная – нарушение проводимости нервных окончаний сопровождается потерей чувствительности и появлением язв (формируется диабетическая стопа). Человек не способен совершать движения без посторонней помощи, при попытке переноса веса на пораженную стопу возникает острая боль.
Мнение специалиста!
Один из дополнительных признаков остеоартропатии Шарко – это возникновение патологических переломов и вывихов. Визуально стопа деформирована по типу «пресс-папье». При попадании инфекции в травмированную конечность вероятен риск развития гангрены или флегмоны.
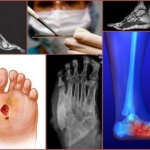
Диагностика
При появлении первых симптомов пациент обращается к хирургу или травматологу, поэтому тщательный сбор анамнеза – это один из важных этапов диагностики артропатии Шарко.
Инструментальные диагностические методы:
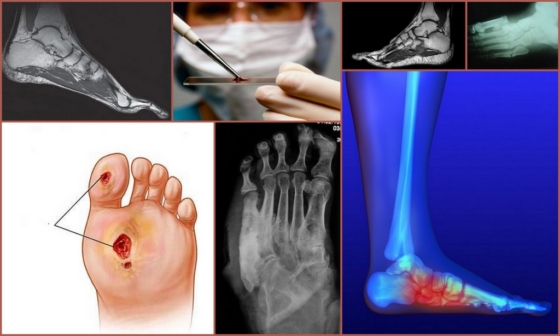
- Рентгенография выполняется в двух проекциях, на снимке выявляются признаки деформирования костей, определяется уровень насыщения минералами костной ткани;
- Магнитно-резонансная терапия позволяет оценить повреждение костей стопы, определить степень дистрофических изменений мягких тканей, наличие травм и микротравм на начальных стадиях патологии;
- Сцинтиграфия костей: проводится для определения степени развития воспаления в сочленениях и костях стопы;
- Лабораторные исследования: анализ крови с определением уровня кальция в крови, щелочной фосфатазы и остеокальцина. Для подтверждения воспаления в костях стопы изучается лейкоцитарная формула и уровень СОЭ;
- Биопсия костной ткани – выявление этиологии дегенеративных процессов в кости, проводится для подтверждения диагноза.
Во время диагностического исследования диабетической остеоартропатии необходимо определить форму и стадию заболевания, исключить вероятность других патологий – ревматоидного артрита, тромбофлебита, атеросклероза сосудов. Для этого проводится дуплексное сканирование вен, ангиографию.
Лечение
После визуального осмотра и установление точного диагноза диабетической артропатии составляется схема лечения.
При наличии травм и язв на стопе определяется степень повреждения кожи и наличие инфекции в ране. Проводится антисептическая обработка раны, накладывается стерильная повязка. При выявлении инфекционного возбудителя назначаются антибактериальные препараты.
На заметку!
Обязателен во время лечения контроль глюкозы в крови: натощак и через 2 часа после приема любой пищи. Раз в полгода рекомендовано посещение эндокринолога.
Для облегчения состояния больного проводится ортопедическая коррекция, позволяющая снизить нагрузку на кости стопы. Ношение специальной обуви необходимо до полного исчезновения отеков и гиперемии кожи. Дополнительные методы иммобилизации стопы и голеностопа – это использование индивидуальной разгрузочной повязки и ортеза (медицинское приспособление для предотвращения повреждения костей и суставов).
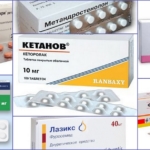
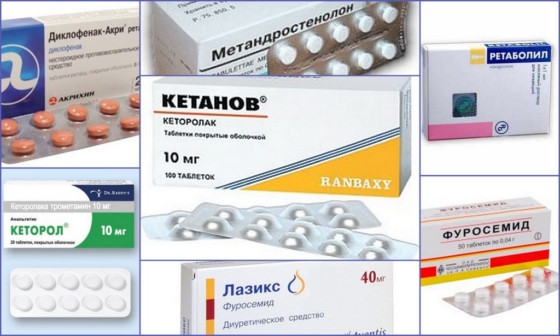
Медикаментозное лечение остеоартропатии при сахарном диабете:
- Диуретические (Лазикс, Фуросемид) и нестероидные противовоспалительные средства (Диклофенак) – способствуют снятию воспаления и отечности тканей. Назначаются в таблетированной форме;
- Стероидные гормоны (Ретаболил, Метандростенолон) – способствуют восстановлению костной ткани. Для усиления эффекта назначаются препараты кальция и витамина D;
- Обезболивающие средства (Кетанов, Кетарол).
Важно!
При выявлении язв и микротравм, не требующих оперативного лечения, применяются ортопедические стельки, позволяющие предупредить дальнейшую деформацию стопы и нормализовать микроциркуляцию в тканях.
На 3-4 стадии диабетической остеоартропатии показано хирургическое лечение стопы и голеностопного сустава. Во время операции проводится частичное удаление пальца или части стопы. Это крайняя мера, поэтому учитываются показания для хирургического лечения:
- Нарушение функции стопы без возможности ее восстановления ортопедическими приспособлениями;
- Нестабильность костей и рецидивирующие язвы;
- Удлинение ахиллова сухожилия.
После оперативного лечения проводится иммобилизация конечности на 7-8 месяцев под постоянным контролем рентгенографии. Обязательно ограничение нагрузки на стопу и изготовление ортопедической обуви.
Дополнительные методы лечения:
- Магнитотерапия (усиление восстановительных процессов, кровоостанавливающий и обезболивающий эффект);
- Лазеротерапия (улучшение обменных процессов и стимуляция иммунитета);
- Бальнеотерапия (нормализация нервной системы и кровообращения);
- Электрофорез (успокаивающее воздействие, ускорение процессов восстановления, успокаивающий и расслабляющий эффект).
Использование физиопроцедур показано в период реабилитации после проведения хирургического вмешательства. Совместно с консервативными методами лечения назначаются курсы лечебной физкультуры и гимнастика.
Выявление патологии на ранних стадиях позволит снизить риск инвалидизации пациента. При своевременном лечении прогноз благоприятный, отсутствие медицинской помощи приводит к неблагоприятным последствиям.