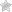Содержание:
У каждого человека в просвете бронхов образуется то или иное количество слизи, которая играет важную защитную роль. При патологии отделяемое может менять и цвет, и объем. Образование гнойной мокроты говорит об инфекционном воспалении, из-за которого погибают клетки эпителия и лейкоциты, придающие воспалительному экссудату зеленый цвет.
Слизь, которую образуют бокаловидные клетки внутренней оболочки бронха, в норме не превышает 100 мл в объеме ежесуточно. Она нужна для удаления мелких частичек пыли, которые сумели пройти сквозь барьер в носу и трахее, нейтрализации микробов и вирусов, попавших сюда с вдыхаемым воздухом. Кроме того, слизь бронхов содержит важные защитные белки иммуноглобулины (Ig А, в частности), которые обеспечивают местную противоинфекционную защиту.
У здорового человека бронхиальный секрет образуется и выводится незаметно, без кашля. Поднимаясь вверх, слизь попросту заглатывается. При патологии ее может стать значительно больше, она меняет цвет на зеленый, желтый, красный, и тогда мы назовем ее мокротой — патологическим отделяемым из дыхательных путей.
Количество мокроты зависит от активности воспалительной реакции, остроты процесса, индивидуальной реакции организма заболевшего на инфекцию. При любом воспалении происходит усиление кровотока в месте неблагополучия, выход и плазмы, и кровяных клеток из сосудов, отек, которые сами по себе увеличивают объем отделяемого, перестающего быть просто физиологической слизью. Скудной будет гнойная мокрота при хроническом гнойной бронхите, в умеренном количестве она отходит при пневмонии, а из очагового расширения бронха ее может выйти столько, что пациент буквально захлебывается гноем.
Гнойная мокрота имеет густую консистенцию, бывает желтой, желто-зеленой или зеленой, выходит небольшими порциями или «полным ртом», как это бывает при бронхоэктазах или абсцессах в легком. Зеленый оттенок мокроте придают, в первую очередь, нейтрофильные лейкоциты, которые активно мигрируют из кровотока в очаг микробного воспаления и разрушаются там, атаковав микробный агент. Помимо нейтрофилов, в гное обнаруживают другие кровяные клетки, скопления микробов, разрушенные элементы слизистой оболочки.
Таблица для оценки цвета мокроты от наименее до наиболее гнойного
В гнойной мокроте присутствует большое количество протеолитических ферментов (коллагеназа, эластаза), которые нужны для растворения белков, разжижения мокроты, уничтожения микроорганизмов. При избытке этих ферментов происходит разрушение слизистой оболочки дыхательных путей и ткани легкого. Для равновесия между воспалительными и противовоспалительными процессами в очаге воспаления реализуются и защитные механизмы. Так, в гнойной мокроте можно обнаружить ингибиторы протеолитических ферментов — антихимотрипсин, α1-антитрипсин, α2-макроглобулин, низкомолекулярные белки, которые препятствуют действию протеаз, вырабатываемых бактериями, лейкоцитами, макрофагами в очаге воспаления.
В ряде случаев образование зеленой мокроты следует за перенесенной острой вирусной инфекцией, когда на фоне ослабления местного иммунитета, деструктивных изменений в слизистой происходит присоединение микробной флоры. Гнойная мокрота у таких пациентов — признак осложненного течения респираторной вирусной инфекции.
Гнойная мокрота может не иметь запаха, а бывает и зловонной, если к гнойному воспалению присоединяется гнилостное, происходит распад легочной ткани и начинают размножаться гнилостные микроорганизмы. Такое возможно при стрептококковой пневмонии, гангрене легкого, абсцессе, а также распадающихся злокачественных новообразованиях дыхательных путей и легких.
Острое гнойное воспаление в дыхательных путях и легких разрешается путем выхода гнойной мокроты, очищения бронхов и восстановления целостности тканей. При хронической патологии каждое обострение будет сопровождаться кашлем с гнойной мокротой, которая может совсем исчезнуть в периоды ремиссии. Курильщики со стажем нередко жалуются на хронический кашель, при котором откашливается скудное количество слизисто-гнойной мокроты. Такое отделяемое, как правило, связано с хроническим бронхитом курильщика.
Образование гнойной мокроты может сопровождаться общими симптомами воспалительного процесса в виде повышения температуры тела, слабости, головной боли. Хронический вялотекущий процесс в дыхательных путях может не давать никаких других симптомов, кроме продуктивного кашля.
Самые частые возбудители заболеваний, сопровождающихся выделением гнойной мокроты при кашле, – это золотистый стафилококк, стрептококки, синегнойная палочка. Они могут выступать в ассоциации с вирусами и грибками.
Когда образуется гнойная мокрота?
Гнойная мокрота, двигаясь по воздухоносным путям, неизбежно вызовет кашель, потому что она раздражает чувствительные рецепторы слизистой оболочки. Кашель назовут продуктивным, то есть влажным, с выделением мокроты. Мокрота гнойного цвета при кашле может быть симптомом самых разных заболеваний, в числе которых:
Острый или хронический гнойный бронхит;
- Муковисцидоз;
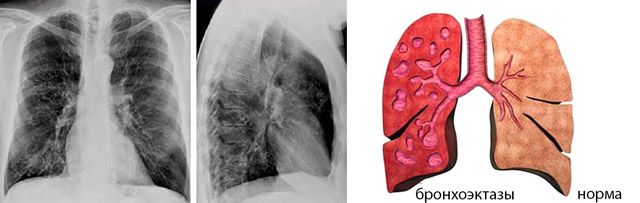
- Бронхоэктатическая болезнь;
- Плевропневмония, очаговая пневмония с абсцедированием;
- Абсцесс легкого;
- Легочный туберкулез;
- Грибковое поражение легкого.
Кашель с гнойной мокротой может появляться в любое время суток, но чаще — утром. У курильщиков гнойная мокрота при хронической воспалении в бронхах накапливается ночью, а утром, после подъема и перемены тела в пространстве, она начинает двигаться вверх, раздражая рецепторы слизистой оболочки и вызывая кашлевые толчки. Гнойная мокрота, которая откашливается в течение дня на фоне проблем с дыханием — скорее всего, мокротой не является. Чаще всего, это гнойное отделяемое из околоносовых пазух при гайморите.
Выделение большого объема гнойной мокроты при перемене положения тела характерно для бронхоэктазов, при этом по положению, в котором это происходит, можно судить о локализации патологического очага. К примеру, если пациент ложится на левый бок и при этом мокрота выходит с кашлем, наиболее вероятно, что бронхоэктаз сформировался справа, и наоборот. При положении лежа на спине мокрота лучше выходит у пациентов с бронхоэктазами в передних сегментах легких, а из задних она будет эвакуироваться в положении лежа на животе.
Внезапное появление обильной желто-зеленой мокроты у пациента с ярко выраженными признаками интоксикации (высокая лихорадка, проливной пот, слабость, головная боль) может свидетельствовать о прорыве абсцесса легкого в бронх, по которому и происходит эвакуация содержимого гнойника наружу. По мере отхождения гноя и стихания воспаления, пациент начинает чувствовать себя значительно лучше. При хроническом абсцессе периоды временного улучшения сменяются обострением, при котором гноя становится больше, а самочувствие — хуже.
Помимо наличия гнойной мокроты, важно выяснить и другие симптомы, которые могут облегчить диагностику. Для острого воспалительного процесса в легких или бронхах характерны:
- Лихорадка до 39 градусов и даже выше;
- Сильная слабость;
- Головная боль, расстройства сознания при сильной интоксикации (пневмония, абсцесс легкого);
- Болезненность в грудной клетке на стороне поражения;
- Одышка;
- Сильная потливость;
- Потеря аппетита.
При вялотекущих гнойных процессах перечисленные выше симптомы могут отсутствовать, однако изменения общего состояния все же будут, пусть и не такие яркие:
- Повышение температуры тела в моменты обострений, но чаще в пределах 38-38,5 ℃; в периоды ремиссии патология протекает без температуры вовсе;
- Сильная потливость по ночам;
- Слабость, снижение работоспособности, апатия;
- Постоянный хронический продуктивный кашель с гнойной мокротой;
- Одышка.
На фоне усугубляющейся дыхательной недостаточности появляются признаки хронической гипоксии:
- Цианоз губ, носа, кончиков пальцев, при этом, на щеках может появиться яркий румянец;
- Утолщение, склероз мягких тканей концевых фаланг пальцев, которые приобретают вид барабанных палочек;
- Застойные явления в венозной части большого круга с полнокровием периферических вен, отеками.
В детском возрасте врачи должны быть особенно внимательны к появлению гнойной мокроты. У детей кашель с гнойной мокротой — весьма тревожный симптом. Он может говорить не только об острой респираторной инфекции, пневмонии, которые можно вылечить консервативно, но и о врожденных аномалиях развития органов дыхания, генетических мутациях.
В части случаев причина гнойной мокроты у ребенка — бронхоэктаз, который сформировался еще в процессе внутриутробного периода в качестве порока развития бронхиального дерева. Еще одна возможная причина появления гнойной мокроты в детском возрасте — муковисцидоз, легочная форма которого дает о себе знать спустя короткое время после рождения малыша развитием пневмонии, бронхитов, бронхоэктазов. Муковисцидоз передается по наследству и приводит к тяжелым, а иногда и смертельно опасным изменениям в легких.
Обструктивный бронхит с выделение гнойной или слизисто-гнойной мокроты у малышей дошкольного возраста может возникнуть на фоне предшествующей аллергии с бронхоспазмом. Он опасен переходом в бронхиальную астму, а может осложниться пневмонией.
Диагностика и лечение при появлении гнойной мокроты
Факт появления гнойной мокроты при кашле нельзя оставлять без внимания специалистов. Промедление с походом к врачу может привести к потере времени и развитию серьезных осложнений, поэтому очень важно пройти все необходимые исследования для уточнения диагноза. Лечить патологию с гнойной мокротой нужно под контролем специалиста — терапевта, пульмонолога.
Обследование включает:
- Осмотр, выслушивание легких, перкуссию для уточнения наличия хрипов, очагов притупления перкуторного звука;
- Рентгенографию грудной клетки (лучше — КТ);
- Исследование функции внешнего дыхания;
- Бронхоскопию;
- Бактериоскопию и посев мокроты на питательные среды.
Бактериоскопия — чрезвычайно важный этап диагностики, который позволяет определить состав мокроты, наличие в ней возбудителей заболеваний. Посев гнойной мокроты на питательные среды дает возможность идентифицировать конкретный вид инфекционного агента и определить чувствительность его к антибактериальным препаратам.
Мокроту для бактериоскопии и посева собирают утром, до приема пищи, после полоскания рта антисептиком и кипяченой водой. Емкость для сбора биоматериала должна быть стерильной. Для цитологического исследования используют бронхиальный смыв после лаважа бронхов или аспират, полученный в ходе бронхоскопии.
Гнойная мокрота при отстаивании в стеклянной посуде образует два или три слоя: серозный сверху и гнойный снизу либо верхний слизисто-гнойный, посередине — серозный, а внизу — гнойный с продуктами распадающихся тканей. Микроскопически в гнойной мокроте обнаруживают обилие лейкоцитов, микробные тела, фрагменты коллагеновых и эластических волокон (волокна — при некрозе легочной ткани).
Бактериологическое исследование гнойной мокроты позволяет выделить таких возбудителей инфекции, как стафилококк, стрептококк, клебсиелла пневмонии, синегнойная палочка, грибки (актиномицеты, кандиды).
Выделение гнойной мокроты с кашлем требует лечения, которое обязательно включает в себя антибиотики широкого спектра действия либо те, к которым установлена чувствительность со стороны возбудителя. При грибковом поражении применяют противогрибковые препараты. При наличии симптомов воспаления, лихорадки назначаются противовоспалительные и жаропонижающие средства
Для снятия симптомов интоксикации пациенту с гнойной мокротой рекомендуется употреблять большое количество жидкости. Кроме того, щелочное питье помогает сделать мокроту более жидкой, что облегчит ее эвакуацию. При острой пневмонии, абсцессе легкого показан строгий постельный режим и полный покой, в случае удовлетворительного состояния пациента, при хронической вялотекущей легочной патологии специалисты рекомендуют адекватную двигательную активность, так как гиподинамия ухудшает вентиляцию легких и затрудняет выведение мокроты. Разработана также специальная дыхательная гимнастика.
Медикаментозное лечение заболеваний, сопровождающихся образованием гнойной мокроты, включает:
- Назначение антибактериальных, противогрибковых препаратов;
- Применение противовоспалительных, жаропонижающих средств, анальгетиков;
- Муколитическую терапию;
- Ингаляции бронхолитиков;
- Антигистаминные средства при аллергической природе заболевания.
Антибиотикотерапия — основа лечения всех заболеваний, сопровождающихся гнойным воспалением. Антибактериальные препараты до получения результатов посева назначаются эмпирически, с учетом предполагаемой чувствительности возбудителя к ним. Так, положительный эффект могут дать защищенные пенициллины, фторхинолоны, макролиды, цефалоспорины (амоксициллина клавулонат, цефуроским аксетил, цефдинир, азитромицин, кларитромицин и др.). Препараты из этих групп могут назначаться в различных комбинациях.
При получении результатов бактериологического исследования гнойной мокроты антибиотики либо оставляются прежние, либо заменяются на те, к которым флора чувствительна. При отсутствии улучшения спустя 2-3 дня от начала лечения острого воспаления в легких антибиотики меняются обязательно. При грибковом поражении легкого (актиномикоз, например) назначаются противогрибковые препараты.
Повышение температуры тела, боли в груди требуют применения жаропонижающих средств и анальгетиков. С этой целью могут быть назначены ибупрофен, парацетамол или их комбинация — ибуклин. В тяжелых случаях для подавления сильнейшего воспаления и сопутствующих ему цитокиновых реакций могут быть введены стероидные гормоны — преднизолон, дексаметазон.
Муколитическая и отхаркивающая терапия — еще один важный компонент комплексного лечения патологии с гнойной мокротой. Разжижающие мокроту и отхаркивающие препараты — амброксол, АЦЦ, лазолван, отхаркивающие растительного происхождения — трава термопсиса, алтея и др.
Муколитики помогают разжижению мокроты, которая легче выводится из бронхов. Непременным условием их применения считается обильное питье. Важно помнить, что препараты, подавляющие кашлевой рефлекс, не должны применяться одновременно с муколитиками, поскольку подавление кашля ведет к застою гноя в бронхах или легких, закупорке бронхов, формированию бронхоэктазов.
При синдроме бронхиальной обструкции высока вероятность закупорки гноем бронхов, поэтому специалисты рекомендуют применять бронхолитические средства. Обычно это ингаляции с беродуалом, атровентом. Они могут назначаться параллельно с антибактериальной терапией, муколитиками и отхаркивающими средствами.
В особых случаях, когда самостоятельная эвакуация гнойной мокроты крайне затруднена либо мокрота слишком обильная, могут применяться бронхиальный лаваж, заливка лекарственных препаратов непосредственно в бронхи при помощи бронхоскопа, а также дренирование абсцессов или бронхоэктазов путем бронхоскопии.
Медикаментозная терапия легочной патологии, сопровождающейся появлением гнойной либо слизисто-гнойной мокроты при кашле, дополняется физиотерапевтическими процедурами (если нет противопоказаний) — УВЧ, вибрационный и мануальный массаж грудной клетки, УФО, электрофорез лекарственных средств и др. Обязательна дыхательная гимнастика, адекватная двигательная активность, полноценное питание.
Хирургическое лечение заболеваний с гнойной мокротой — большая редкость. Как правило, воспаление удается нейтрализовать консервативным путем. При абсцессах легкого, распадающихся туберкулезных очагах, кавернах, бронхоэктазах может понадобиться операция: дренирование гнойной полости, удаление гнойников или части легкого.
Для профилактики патологии легких и бронхов с гнойным воспалением нужно соблюдать простые правила:
- Отказ от вредных привычек и, прежде всего, курения;
- Полноценное питание;
- Достаточная двигательная активность;
- Уменьшение влияния запыленного, горячего воздуха путем применения на рабочих местах средств индивидуальной защиты;
- По возможности — исключение контактов с больными респираторными инфекциями;
- Своевременное обращение к врачу при первых признаках патологии.



 Острый или хронический гнойный бронхит;
Острый или хронический гнойный бронхит;