Содержание
Информация носит справочный характер. Не занимайтесь самодиагностикой и самолечением. Обращайтесь ко врачу.
Их работа трудна и заменяет целую систему. Без них невозможно наше существование, ведь они очищают нашу кровь от вредных веществ.
Если в их работе происходит сбой, шлаки перестают выводиться из организма, он отравляется. Выход – регулярный гемодиализ. В сложных случаях требуется пересадка.
Общая информация
Функций имеют много. Основная – выделительная — выводить из организма воду и водорастворимые вещества. Есть и другие: кроветворная, защитная, эндокринная.
Они терпеливы и не жалуются на самочувствие, чаще болеют молча. Но по некоторым признакам можно заподозрить проблемы с ними:
- отёки век, кистей, лодыжек из-за застаивания жидкости;
- боли в поясничной области, которая вызывается растянутой капсулой вокруг них;
- песок в моче — признак почечнокаменной болезни;
- высокое давление без причины – больны почки или сосуды, питающие их кровью;
- моча розовая или красноватая – есть кровь, подозревают опухоли.
- мочеиспускание затруднено (моча мутная, жжение, боль, редкие/частые позывы).
Список болезней почек обширный: почечная недостаточность, пиелонефрит, нефропатия и т. д.
При этих заболеваниях без лечения человек может умереть. Больным делают гемодиализ для очищения крови. Но он не всегда помогает. Тогда показана трансплантация. Это – парный орган, поэтому функции одной может выполнить другая.
Благодаря этой особенности людям разрешили становиться донорами этого органа. Тысячи россиян нуждаются в трансплантации. Они не один год ждут пересадку. Но на операцию ложатся ежегодно всего 500 человек – остальные умирают.
Потенциальные доноры
В Законе РФ «О трансплантации органов и (или) тканей человека» определен круг тех, кто может стать донором. Это:
- живые родственники;
- люди, не состоящие в родстве с больным;
- мертвые — трупы людей, у которых мозг умер, а сердце сокращается.
Родственники
Сначала на эту роль рассматривают ближайших родственников (брата, сестру, отца, мать). Идеально подойдёт однояйцовый близнец. Риск отторжения чужого органа будет минимальным.
Затем – непрямых родственников (родных мужа или жены, друзей, близких, знакомых).
Главное, чтобы органы родственников были здоровыми, а это определят только врачи.
Другие кандидаты
Но чаще человеком, готовым расстаться с почкой (за деньги, конечно), становится незнакомый, который подходит по всем критериям.
Взять её можно и у мертвых, если зафиксирована смерть (биологическая или мозга). Закон определяет, когда мертвый может отдать орган.
Неживые доноры бывают 2 типов:
- При биологической смерти, когда есть письменное прижизненное согласие умершего стать донором.
- После смерти головного мозга, зафиксированной медиками. Причиной гибели часто бывают несовместимые с жизнью травмы после аварий.
Как получить консультацию
Надо пройти глубокое медицинское обследование для проверки своего здоровья и определения соответствия с тканями реципиента.
Орган запрещено забирать до получения окончательных результатов анализов и проведённых тестов. Определяются возможные риски во время операции.
Нередко обнаруживается, что решивший пожертвовать органом не может отдать свою почку из-за обнаруженных неполадок в организме.
Условия трансплантации и как пожертвовать почку?
Кстати, заготавливают от живого человека только почки. Сердце, печень, легкие берут лишь от трупов.
Основные условия трансплантации, возраст — от 18 до 50 лет. Болезни — при обнаружении инфекционных заболеваний, ВИЧ, гепатита, опухоли, ишемии медики не разрешат стать донором. При гипертонии и атеросклерозе взятие органа возможно.
Человек, желающий отдать свой орган, проходит ряд этапов:
- Его тщательно обследуют на наличие противопоказаний к донорству. За результат операции отвечают медики, поэтому нужно знать, здоров ли он для неё. При отсутствии претензий у медиков приступают к следующему этапу.
- Если реципиент уже известен, проверяется, подходит ли ему орган. Определяются группы крови. У участников трансплантации они должны совпадать. Проверяют, совместимы ли биологические ткани.
- Донора госпитализируют в клинику. Его осматривают специалисты и проводят вторичные анализы: УЗИ ЭХО кардиографию сердца, рентген лёгких, анализы крови.
- Готовится пересадка: изучают возможные риски, оформляют документы и получают согласие на операцию.
- Проводится трансплантация.
Стоимость и как проходит сделка
Такой закон действует и во всех развивающихся странах. Продажа органов запрещена государствами всех стран и разрешена только в Иране.
Сколько стоит трансплантация почки в России? Окончательная стоимость определяется ценой органа и операции.
Эта операция – сложная, поэтому дорогая. В среднем она стоит 20 000 $. Цена колеблется от 10 000 до 100 000 $.
Стоимость определяется престижностью клиники, известностью хирурга. Оперирует светила в элитной клинике – значит, стоить это будет 30-100 тысяч $. На цену влияет и срочность операции.
В регионах могут сделать и бесплатную трансплантацию. Но здесь не всё так гладко. Государство каждый год выделяет 1,2 млн. руб. на них. А на сколько пациентов этих денег хватит? Больных много, образуется огромная очередь, и двигается она очень медленно.
В РФ пересаживают органы в клиниках. Их список есть в интернете. Самые известные — онкологический и гематологический центры при РАМН, Московский МА им. Сеченова, университет им. Павлова в Санкт-Петербурге.
Цена на чёрном рынке
Но потребность в донорских органах велика, а их катастрофически не хватает. Появляется чёрный рынок. В интернете много объявлений о желании людей продать частичку себя.
Но возникает естественный вопрос: а какой была бы цена почечного органа, если бы продажу органа разрешили официально? На сегодняшний день почка стоила бы от 1,5 млн. руб. до 15 млн.
Эта цифра получилась при переводе в рубли её стоимости на черном рынке за рубежом.
Деньги немалые, и появляются люди, готовые распрощаться с почечным органом. Стремящихся разбогатеть таким способом немало.
Цену назначает донор. В крупных мегаполисах почку продают за высокую цену, а самые высокие — в Москве, где за неё запросят от 10 000$.
В маленьких городах с маленькой зарплатой и низкими ценами органы стоят дешевле. А самые дешевые – в захолустных деревнях. Там можно купить её всего за 30 тысяч рублей.
Порядок проведения нефроэктомии
От госпитализации до операции проходит неделя. Через 7 дней проводят нефроэктомию (забор почки). Вот как проходит эта операция.
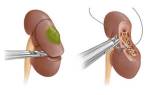
Сначала анестезиолог даёт донору общий наркоз. После подключается катетер (очищает мочевой пузырь) и дренаж, (обеспечивает гидробаланс). Далее проводят лапароскопию: делают 2-4 небольших разреза по 1 см на боку живота. Доступ к почке открыт.
Хирург осторожно отделяет почку, надпочечник и мочеточник от тканей и изымает орган. Это – самый ответственный этап операции. Главное в нём — ничего не повредить и не допустить большой кровопотери. Кровеносные сосуды, мочеточники иссекают, затем зажимают. Раны ушивают и кладут стерильную повязку.
Довольно редко в этом случае проводят полостную операцию. Хирургическое вмешательство длится 2-3 часа и записывается на камеру. После операции первые сутки донор проводит в реанимации, где он приходит в сознание под контролем докторов.
Чаще всего хирурги берут левую почку – там ближе сосуды и длиннее вена.
Возможные риски нефроэктомии и восстановительный период после операции
Она не опасна. Вероятность умереть на операционном столе мала, 1:3 000, хотя предвидеть всё невозможно.
Если чувствует он себя на следующий день удовлетворительно, переводят в палату. Боли не будет, с ней справятся анальгетики. При необходимости выпишут короткий курс антибиотиков. Находится он в больнице в зависимости от состояния.
Возможные осложнения редкие, но всё же бывают инфекции, кровотечения и тромбы, повреждения близлежащих органов.
Окончательное восстановление продолжается до года, в это время нужно бережно следить за собой и выполнять все рекомендации врача.
Последствия и заключение
Здоровый человек восстанавливается в течение полутора месяцев и выходит на работу. Активную жизнь он может вести через год. Женщинам впоследствии не запрещено рожать.
Жизнь доноров похожа на жизнь обычных людей: привычный образ жизни, повседневные дела. Срок жизни, по мнению большинства трансплантологов, не сокращается. Риск заболеваний оставшейся почки мал и бывает у 0,5% доноров.
Но каждый организм индивидуален, исключать осложнения в будущем, пусть небольшие, не стоит даже при нормально протекающей реабилитации. Да и о проблемах жизни с одной почкой, которые могут возникнуть, надо знать:
- Может повыситься АД и количество белков в моче. Возможна и надпочечниковая недостаточность, гормональные нарушения. У некоторых оставшийся орган начинает хуже работать. Но доноры регулярно проходят медосмотры, проблемы легко выявляются на ранних стадиях и устраняются.
- До конца жизни человек должен будет бережнее относиться к своему здоровью, следить за состоянием оставшейся почки.
- Придется придерживаться диеты и отказаться от отдельных продуктов, чтобы не навредить почке, которая осталась.
- Искоренить вредные привычки. При одной почке спиртное и курение могут убить человека за несколько месяцев;
- Избегать повышенных физических нагрузок и переохлаждений, не поднимать тяжести.
- Некоторые источники говорят, что придется расстаться с десятью годами жизни.
- Нужно принимать специальные препараты.
- Нефроэктомия может отразиться и на эмоциональном состоянии донора.
Организм человека не имеет лишних органов, но какими-то частями он может делиться при необходимости. Изымание почки — риск для донора, но спасение для больного.
Прежде чем решиться на этот серьёзный шаг, нужно хорошо подумать, выбрать надежную клинику и безоговорочно слушать врача. Донорство – это «тихий подвиг» для другого человека.