Содержание
- Лечение пирофосфатной аротропатии
- Диагностические методы при пирофосфатной артропатии
- Классификации пирофосфатной артропатии
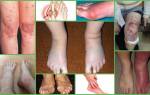
- Пирофосфатная артропатия – внешние данные
Одним из распространенных заболеваний опорно-двигательного аппарата, сопровождающихся отложением солей в соединительной ткани, является пирофосфатная артропатия. Патология поражает преимущественно пожилых людей и практически не выявляется у населения в возрасте до 30-40 лет. Нарушение относится к группе микрокристаллических артритов и характеризуется накоплением пирофосфата кальция в суставном хряще и синовиальной оболочке.
Причины и механизм развития заболевания
Точные причины пирофосфатной артропатии неизвестны. Установлено, что встречающаяся почти у 90% пациентов первичная патология чаще всего обусловлена наследственной предрасположенностью. Вторичная артропатия обычно развивается на фоне болезней, сопровождающихся нарушением метаболизма неорганического пирофосфата и кальция (гипомагнезиемия, гипофосфатазия, гемохроматоз, первичный гиперпаратиреоз).
Основными факторами риска, приводящими к развитию патологии, являются:
- Травмы (ушибы, растяжения, вывихи);
- Чрезмерная нагрузка на суставы;
- Эндокринные нарушения;
- Возраст старше 50 лет.
Пирофосфатная артропатия сопровождается накоплением пирофосфата кальция в суставах. Отложение солей происходит преимущественно в среднем слое хрящевой ткани, где микрокристаллы сливаются в обширные образования в виде мелких жемчужин. При прорастании кристаллов в толщу хряща наблюдается его растрескивание и эрозирование, на концевых участках костей формируются остеофиты.
Обычно поражаются лучезапястные, тазобедренные и коленные суставы. В редких случаях наблюдается кальцификация межпозвоночных дисков и мелких костных сочленений на руках и ногах.
Классификация патологии
Согласно классификации по МКБ-10 пирофосфатная артропатия имеет код М11. Заболевание может протекать в острой и хронической форме. Хроническая артропатия развивается в результате длительного накопления солей в синовиальной оболочке и околосуставных тканях. Болезнь характеризуется чередованием периодов благополучия и острых приступов, напоминающих подагру или артрит.
Выделяют несколько клинических разновидностей артропатии:
- Псевдоартрозная. Диагностируется почти в 50% случаев, поражает преимущественно женщин. Заболевание характеризуется хроническим течением, по симптоматике и результатам рентгеновского исследования напоминает артроз. Часто развивается полиартропатия с симметричным поражением суставов. У некоторых пациентов происходит отложение солей в межпозвоночных дисках, сопровождающееся проявлениями вторичного радикулита;
- Псевдоподагрическая. Встречается в 25% случаев, чаще всего у пожилых мужчин. Поражает чаще всего коленные суставы, но может распространяться на другие крупные сочленения нижних конечностей. При псевдоподагре на рентгенограмме можно обнаружить типичные признаки диффузной кальцификации сустава, в синовиальной жидкости наблюдается высокая концентрация кристаллов пирофосфата кальция;
- Деструктивная. Наблюдается почти в 20% случаях у женщин старше 60 лет. Характеризуется прогрессирующим течением, сопровождается тяжелыми поражениями костей и околосуставных тканей. Чаще всего в патологический процесс вовлекается одновременно несколько суставов;
- Псевдоревматоидная. Диагностируется в 5-7% случаев, независимо от пола пациента. Клиническая картина напоминает ревматоидный артрит, у некоторых больных отмечается положительная реакция на ревматоидный фактор;
- Латентная. Достоверное число случаев не установлено, так как заболевание протекает бессимптомно и диагностируется случайно во время проведения рентгеновского исследования. Часто развивается в молодом возрасте (до 35-40 лет) и обычно имеет наследственный характер.
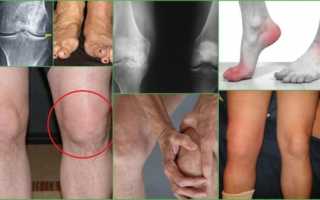
Симптомы
К общим симптомам пирофосфатной артропатии относят:
- Болевой синдром различной интенсивности;
- Припухание в области пораженного сустава;
- Общее недомогание, иногда сопровождающееся ознобом и лихорадкой;
- Увеличение СОЭ почти в половине случаев.
Хроническая патология может протекать бессимптомно или сопровождаться постоянной умеренной болью и чувством скованности в суставе. Острый приступ развивается внезапно без видимой причины, иногда вскоре после перенесенных заболеваний или операций. Продолжительность обострения обычно составляет от 1-2 дней до месяца.
Развитие пирофосфатного артрита может сопровождаться остеолизом – разрушением костной ткани вблизи пораженного сочленения. Постепенно болезнь охватывает другие суставы и позвоночник.
Интересно!
Установлено, что тяжесть заболевания зависит от возраста пациента. После 50-60 лет патология обычно протекает бессимптомно и не причиняет значительного дискомфорта. У молодых людей артропатия имеет более выраженные симптомы и часто приводит к инвалидности.
Диагностика
Постановка диагноза включает в себя проведение следующих мероприятий:
- Беседа с пациентом, осмотр и пальпация пораженного сустава с оценкой подвижности;
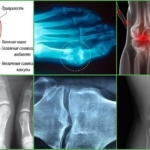
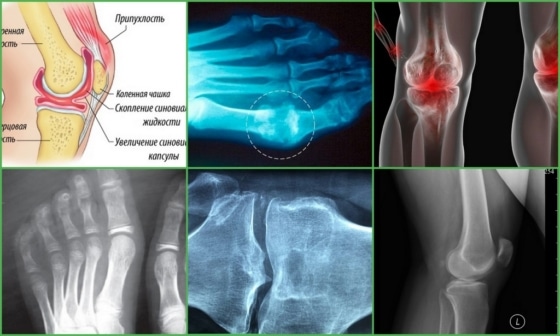
- Рентгенография сустава и окружающих тканей. Является наиболее точным методом диагностики пирофосфатной артропатии. Позволяет выявить хондрокальциноз – кальцификацию гиалинового хряща пораженного сочленения, а также наличие взвеси кристаллов солей в синовиальной жидкости. Характерный признак заболевания проявляется на снимке в виде тонкой теневой линии, повторяющей контуры суставной поверхности;
- Анализ синовиальной жидкости. При пирофосфатной артропатии жидкость приобретает насыщенный желтый оттенок, а микроскопическое исследование позволяет выявить наличие в ней микрокристаллов пирофосфата кальция.
При необходимости назначают проведение общего и биохимического анализа крови, МРТ и КТ конечностей. Некоторым пациентам может потребоваться дополнительная консультация ревматолога, эндокринолога и других узких специалистов.
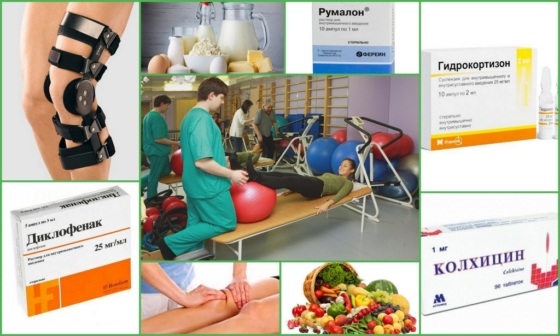
Лечение
В современной медицине не существует никакого специального лечения пирофосфатной артропатии, так как точные причины и механизмы нарушения остаются неясными. Острый приступ снимают с помощью тех же медикаментов, что и обострение при подагре:
- Колхицин. Препарат применяют в первые 2-3 суток с момента начала приступа, однако он значительно менее эффективен, чем при истинной подагре;
- Нестероидные противовоспалительные средства (НПВС) – Бутадион, Индоцид, Диклофенак. Медикаменты назначают при развившемся приступе, период терапии составляет 3-4 дня;
- Глюкокортикостероиды (Кеналог, Гидрокортизон, Флостерон) в виде внутрисуставных инъекций. Применяются при острых воспалительных явлениях, сопровождающихся выраженным болевым синдромом, или недостаточной эффективности НПВС. Курс лечения составляет 1-2 дня.
- Общеукрепляющие и стимулирующие средства (Румалон, Аденозинтрифосфат, витаминно-минеральные комплексы и пищевые добавки) для нормализации обмена веществ. Препараты принимают курсами в периоды между приступами.
В острый период заболевания пациенту показан покой и постельный режим, для снятия симптомов воспаления рекомендуется прикладывать к больному суставу холодные компрессы. В качестве вспомогательного метода терапии можно использовать рецепты народной медицины: пить отвар плодов и листьев брусники, делать аппликации из прополиса или меда.
При хроническом течении пирофосфатной артропатии необходимо соблюдать те же рекомендации, что и при артрозе:
- Разгружать пораженную конечность (избегать длительных физических нагрузок, бороться с избыточным весом);
- Носить специальные ортезы по назначению врача;
- Выполнять ЛФК для стимуляции местного кровотока и восстановления функций хряща;
- Регулярно проходить курсы массажа и мануальной терапии.
Важно!
При подозрении на пирофосфатную артропатию необходимо немедленно обратиться к ортопеду. Игнорирование симптомов заболевания неизбежно приводит к его быстрому прогрессированию и инвалидности. Почти у 10% пациентов развиваются тяжелые деформации суставов, требующие проведения эндопротезирования.
Кроме традиционных методов консервативной терапии клинические рекомендации при пирофосфатной артропатии включают в себя соблюдение диеты №10 для нормализации обмена веществ:
- Питаться следует небольшими порциями 4-5 раз в сутки. Последний прием пищи не позднее, чем за 2 часа перед отходом ко сну;
- Еда должна быть низкокалорийной, запеченной или приготовленной на пару. Основной особенностью диеты является употребление достаточного количества белка с одновременным снижением объема сахара, соли, углеводов и животных жиров;
- Необходимо исключить жареную, острую, копченую и очень горячую пищу, а также алкоголь и газированные напитки. Под запрет попадают мясные бульоны, грибы, бобовые, шпинат, щавель, сдоба и кондитерские изделия.
К разрешенным продуктам относятся:
- Постное мясо, рыба, субпродукты;
- Вегетарианские и молочные супы;
- Макаронные изделия, крупы, цельнозерновой хлеб;
- Куриные яйца;
- Сезонные фрукты и овощи, орехи, сухофрукты;
- Кисломолочные напитки.
Прогноз и профилактика
Своевременно начатое лечение позволяет полностью остановить прогрессирование пирофосфатной артропатии. В 30-40% случаев наблюдается значительное улучшение состояния здоровья. Однако отложения солей в суставах не рассасываются, поэтому у большинства пациентов отмечаются повторные приступы заболевания.
Специфической профилактики пирофосфатной артропатии не существует. Чтобы снизить частоту и интенсивность обострений, врачи рекомендуют избегать высоких физических нагрузок, пожизненно соблюдать диету, своевременно лечить все эндокринные нарушения и патологии опорно-двигательного аппарата.
Пирофосфатная артропатия является распространенным заболеванием суставов, сопровождающимся отложением солей пирофосфата кальция в соединительной ткани. Полностью победить болезнь невозможно, однако адекватная терапия позволяет предотвратить дальнейшее разрушение хряща и значительно улучшить качество жизни пациентов.