Содержание
Содержание:
Пневмоцистная пневмония (пневмоцистоз) – патологический процесс, развивающийся в легочной ткани под воздействием Pneumocystis на фоне выраженной дисфункции иммунной системы. Пневмоцисты долгое время занимали промежуточное положение между простейшими и грибами. Современные ученые доказали, что эти внеклеточные микробы благодаря своему особому строению и физиологическим свойствам больше напоминают дрожжеподобные грибы. Они широко распространены в природе и паразитируют исключительно в живых организмах. Pneumocystis jiroveci — единственный вид, патогенный и специфичный для человека. Животные не заражаются этой инфекцией. Микробы распространяются по воздуху, проникают в альвеолы и вызывают их воспаление, которое медленно прогрессирует и проявляется симптомами дыхательной недостаточности.
Заболевание развивается только у лиц с иммунодефицитом:
- ВИЧ-инфицированных,
- Пациентов со злокачественными опухолями, туберкулезом, циррозом печени,
- Больных, длительно принимавших иммунодепрессанты,
- Перенесших трансплантационные операции.
Пневмоцистная пневмония — оппортунистическая, СПИД – ассоциированная, ВИЧ-индикаторная болезнь. Микробы обнаруживаются в легких здоровых людей и являются представителя условно-патогенной микрофлоры. Они вызывают болезнь только при значительном снижении резистентности организма. В группу риска также входят недоношенные дети из-за незрелости иммунитета и недоразвитости дыхательного тракта.
Пневмоцистная пневмония – атипичная форма воспаления легочной ткани, отличающаяся непредсказуемым течением и жестоким отношением к своей «жертве». Она остается долгое время инфекцией-невидимкой и лишает многих больных единственного шанса на спасение. Патология не имеет сезонности, поскольку на ее возникновение влияет только функциональная активность иммунитета. Эпидемий данная инфекция также не вызывает — для нее характерна спорадическая заболеваемость. Риск заражения максимален у лиц с иммунодефицитом, находящихся в одном коллективе с носителями пневмоцист.
Диагностика пневмоцистоза включает инновационные методы идентификации возбудителя – лабораторные и инструментальные. Пневмоцисты обнаруживают в мокроте с помощью микроскопии и ПЦР. Больным выполняют рентгенологическое или томографическое исследование легких, позволяющее определить неспецифические признаки пневмонии. Проводят сцинтиграфию пораженного органа, спирографию, гистологический анализ биоптата легочной ткани. Лечение патологии этиотропное, направленное на уничтожение возбудителя. Для этого специалисты выбирают препараты без побочных эффектов – «Ко-тримоксазол», «Триметоприм», «Пентамидин», «Дапсон». Больных изолируют в отдельную палату, обеспечивают их индивидуальными средствами гигиены, назначают диету. Для ВИЧ-инфицированных лиц пневмоцистоз легких представляет смертельную опасность – при отсутствии лечения заболевание неизбежно заканчивается летальным исходом.
Этиология и патогенез
Pneumocystis jiroveci
Возбудитель пневмоцистной пневмонии — простейший, одноклеточный микроорганизм рода Pneumocystis, который по генетическим и морфологическим признакам напоминает дрожжеподобные грибы. Этот условно-патогенный микроб живет в легочной ткани и является безвредным для здоровых людей. Он вызывает пневмонию только при наличии иммунодефицитных состояний. Pneumocystis jiroveci – относительно «молодой» паразит, впервые выделенный и подробно изученный в середине 19 века.
Пневмоцистная инфекция распространяется аэрогенным способом, который реализуется двумя основными путями — воздушно-капельным и воздушно-пылевым. Заражение происходит при общении с ВИЧ-инфицированными людьми. Известны случаи заражения плода от больной матери трансплантационным путем. Гемотрансфузионный путь встречается крайне редко. Воспаление развивается при иммунологической неполноценности. Оно проявляется признаками интоксикационного и респираторного синдромов.
Пневмоцистной пневмонией болеют лица с выраженным иммунодефицитом. У людей с нормальным иммунным статусом пневмоцисты, попав в организм, элиминируются специальными Т-клетками и не вызывают воспаления. Около 70% случаев патологии регистрируется у ВИЧ-инфицированного контингента. Именно поэтому такой диагноз относится к СПИД-ассоциированным, оппортунистическим заболеваниям. Pneumocystis jiroveci является патогенным микробом. Он проникает в легкие, персистирует годами в альвеолах, не причиняя никакого вреда. Заболевание развивается даже при незначительном ослаблении иммунитета. Группу риска составляют:
- Пожилые люди, проживающие в домах-интернатах,
- Дети организованных коллективов,
- Пациенты с гематологическими недугами,
- Онкобольные, получающие химиотерапию и лучевую терапию,
- ВИЧ-инфицированные,
- Лица с туберкулезом,
- Пациенты, получающие длительную гормонотерапию,
- Недоношенные новорожденные,
- Дети с тяжелыми врожденными патологиями,
- Больные с аутоиммунными расстройствами,
- Пациенты, перенесшие трансплантационные операции,
- Лица старше 65 лет, имеющие в анамнезе хронические заболевания в стадии декомпенсации,
- Больные с бронхолегочным острым недугом тяжелой формы,
- Заядлые курильщики,
- Люди, работающие в опасных условиях.
Перенесенная инфекция не оставляет стойкого иммунитета. В 10% случаев заболевание повторяется. У каждого четвертого ВИЧ-инфицированного диагностируются рецидивы – возникновение болезни в течение полугода после лечения. Если пневмония появляется позже, значит произошло реинфицирование – повторное заражение. Каждый последующий рецидив протекает тяжелее предыдущего. Подобное явление связывают с формированием устойчивой резистентности пневмоцист к лекарственным препаратам.
Патогенетические звенья пневмонии:
- Проникновение возбудителя в респираторный тракт,
- Его внедрение в просвет бронхиол и альвеол,
- Крепкое соединение микроба со стенкой альвеоцита,
- Его активное размножение путем деления,
- Развитие местного воспаления,
- Увеличение количества цист и слущивание альвеолярного эпителия,
- Паразитирование цист и нарушение целостности альвеол,
- Проникновение токсинов и продуктов обмена в кровь,
- Интоксикация,
- Воспалительная инфильтрация стенок альвеол,
- Гиперемия, отек и утолщение альвеолярных перегородок,
- Уменьшение просвета альвеол,
- Гиперпродукция экссудата,
- Заполнение легочных пузырьков жидкостью,
- Их обструкция,
- Нарушение газового обмена,
- Выключение из дыхания больших участков легких,
- Развитие гипоксемии и гиперкапнии,
- Выраженная дыхательная недостаточность.
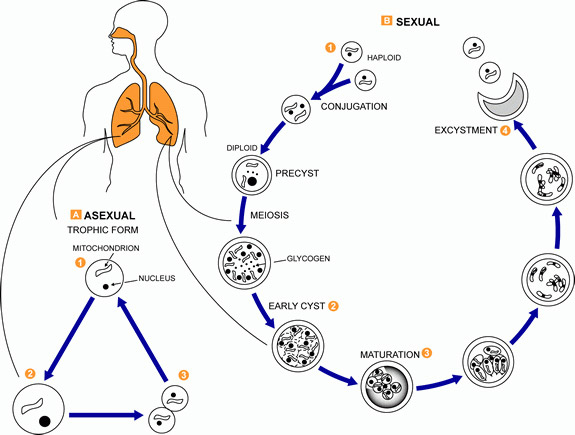
Жизненный цикл Pneumocystis jirovecii
При отсутствии своевременной и адекватной терапии болезнь прогрессирует. Функционально активная ткань легких замещается фиброзными волокнами. Оксигенация крови снижается, нарастает гипоксия. Процесс становится необратимым. Самыми частыми осложнениями патологии являются эмфизема и пневмоторакс. Значительное ослабление иммунной защиты приводит к генерализации инфекции – возбудитель проникнет в костный мозг, почки, сердце и прочие жизненно важные органы. Выраженная нехватка кислорода может закончиться летальным исходом.
Пневмония, вызванная пневмоцистами, указывает на резкое снижение защитных свойств организма и требует неотложной медицинской помощи.
Симптоматика
Инкубационный период пневмоцистной инфекции длится недолго и в среднем составляет 7-10 суток.
Пневмоцистная пневмония протекает в три стадии: отечная – до десяти дней, ателектатическая – около четырех недель, эмфизематозная – различной продолжительности.
- Стадия отека характеризуется накоплением слизи в альвеолоцитах и проявляется симптомами астении: слабостью, вялостью, апатией, быстрой утомляемостью, снижением работоспособности, нарушением сна и аппетита, головной болью, одышкой при нагрузке, а также редким, постепенно усиливающимся, сухим кашлем. На рентгене признаки патологии отсутствуют. Аускультативно выявляется жесткое дыхание.
- Вторая стадия – развитие альвеолярно-капиллярного блока. Она начинается с подъема температуры тела до фебрильных значений, сильного, мучительного кашля с трудноотделяемой пенистой мокроты, синюшностью кожи, одышкой в покое и прочими признаками кардиопульмональной дисфункции. У пациентов появляется боль в груди, усиливающаяся при вдохе, кашле, движении. Она обусловлена раздражением рецепторов плевры и формированием сухого плеврита. Больные начинают дышать поверхностно, чтобы уменьшить боль. Это приводит к еще большему усилению дыхательной недостаточности. На КТ – ателектатические изменения легких. При аускультации выслушиваются различные хрипы.
- Эмфизематозная стадия возникает не всегда. Это период выздоровления или возникновения осложнений. Своевременное и эффективное лечение приводит к регрессу процесса. Слабый кашель проходит постепенно за 2-3 недели. Хрипы в легких со временем уменьшаются и исчезают. При неблагоприятном исходе патологии недуг рецидивирует, развивается пневмофиброз и эмфизема легких.
У ВИЧ-инфицированных заболевание протекает вяло и без характерных симптомов — одышки и кашля. Патологический процесс развивается годами. Пациенты жалуются на ухудшение общего состояния. При малейшем подозрении на инфекцию необходимо пройти флюорографию. Вторичное бактериальное инфицирование приводит к появлению лихорадки и продуктивного кашля. Температура тела повышается до 40 градусов и держится 2-3 месяца. Больные резко худеют. Их мучает сухой кашель, одышка и прочие признаки нарастающей дыхательной дисфункции.
У грудных детей заболевание имеет неблагоприятный прогноз при отсутствии раннего и должного лечения: от данной патологии умирает каждый третий ребенок. Заболевание протекает тяжело и сопровождается беспокойством, плохим сном, отказом от груди, метеоризмом, коклюшеподобным грубым лающим кашлем с выделением вязкой пенистой серой мокроты, частым плачем, осиплостью голоса, одышкой, втяжением межреберных промежутков, тахикардией, цианозом, чрезмерной возбудимостью или вялостью, апатичностью. Обычно дети испытывают ночные приступы удушья. Если медицинская помощь оказана вовремя и в полном объеме, ребенок полностью выздоравливает. Детский организм восстанавливается намного быстрее, чем взрослый.
Особенности пневмоцистного воспаления легких:
- Распространение инфильтратов от корней к периферии органа, представляющих собой скопления пораженных клеток с примесью крови и лимфы,
- Признаки пневмофиброза на рентгенограмме – уплотнение некоторых участков легочной ткани,
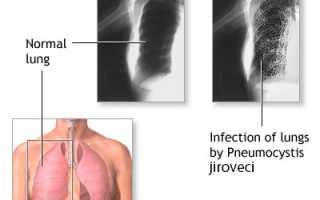
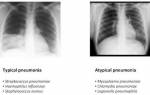
- «Ватные легкие» или «снежные хлопья» – легкие на снимке напоминают вату, вуаль или матовое стекло.
Специалисты выделяют три степени тяжести заболевания:
- Легкая – слабая интоксикация, отсутствие одышки, небольшие затемнения на рентгене,
- Средняя – умеренные признаки интоксикационного синдрома, тахикардия, одышка, кашель, ночной гипергидроз,
- Тяжелая – лихорадка, сердцебиение более 100 ударов в минуту, на рентгене массивная инфильтрация легких.
Пневмоцистная пневмония может протекать атипично и клинически напоминать банальную простуду или обструктивный бронхит. Если болезнь плохо поддается стандартной терапии, врач должен сделать соответствующие выводы. Воспаление легких, вызванное пневмоцистами, бывает абортивным — симптомы патологии резко исчезают и внезапно появляются вновь. Подобная ситуация также затрудняет диагностику. Опасность заболевания в том, что оно умело «прячется» до определенного момента. Симптомы остаются незамеченными, пока не наступит крайне тяжелая стадия болезни.
Осложнения пневмоцистной пневмонии делятся на легочные – эмфизема, абсцесс, пневмоторакс, плеврит, бронхообструкция, острая дыхательная недостаточность, а также внелегочные — диссеминация пневмоцист во внутренние органы: печень, головной мозг, селезенку, лимфатические узлы, костный мозг, почки, поджелудочную железу, а также развитие инфекционно-токсического шока и острого легочного сердца.
Диагностические мероприятия
Диагностика пневмоцистной пневмонии вызывает определенные трудности у специалистов, поскольку заболевание не имеет ярко выраженной и специфической симптоматики. Большинство клинических проявлений общие, не позволяющие выявить ранние стадии патологии.
Пневмоцистная пневмония диагностируется с помощью комплекса мероприятий, включающих сбор жалоб и анамнеза, изучение клинической картины, физикальное обследование, инструментальные методы, лабораторные анализы. Пульмонологи собирают анамнестические данные и выясняют, не был ли пациент в контакте с инфекционными больными, не относится ли он к группе риска по ВИЧ-инфекции, не принимал ли иммунодепрессанты. Результаты физикального осмотра: одышка, тахикардия, цианоз, гепатоспленомегалия, дыхательная недостаточность. Аускультативно – жесткое дыхание и хрипы, перкуторно – притупление перкуторного звука, появление коробочного оттенка.
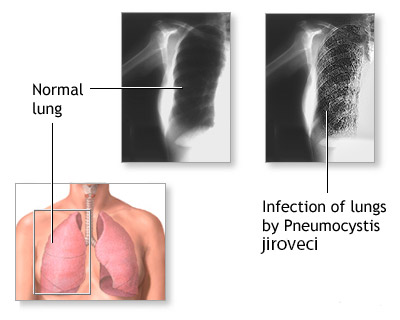
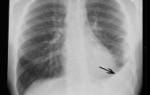
Чтобы поставить диагноз и назначить лечение, необходимы результаты рентгенографического и томографического исследований, которые демонстрируют картину патологического процесса. Основной диагностический критерий — симптом «матового стекла». В крови определяется пониженная оксигенация, а в мокроте – предполагаемый патогенный микроорганизм. Для постановки окончательного диагноза также необходимы данные микроскопии биоптата легочной ткани — характерные кисты, отечность альвеолярных перегородок, скопление экссудата.
Схема обследования пациента при подозрении на воспаление легких:
- Гемограмма – лейкоцитоз, лимфоцитоз, моноцитоз, анемия, увеличение СОЭ,
- ОАМ — патологические включения при интоксикации,
- БАК – повышение ЛДГ,
- Иммунофлуоресцентный или иммуногистохимический анализ – серологические исследования, выявляющие антитела к пневмоцистам в крови больного,
- Иммунограмма – снижение Т-лимфоцитов-хелперов до 200 в 1 мкл,
- ПЦР — обнаружение в мокроте генетического материала возбудителя,
- Микробиологическое исследование – выделение и идентификация пневмоцист до рода и вида,
- Микроскопия экссудата с окраской препарата по Романовскому-Гимзе – обнаружение цист в мокроте или бронхиальных смывах,
- Спирография – снижение показателей функции внешнего дыхания,
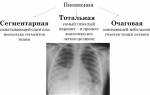
- Рентгенография органов грудной клетки – усиление легочного и сосудистого рисунка, очаговые тени, участки повышенной прозрачности, билатеральные инфильтраты, синдром «вуали» или «снежных хлопьев», расширение легочных корней,
- КТ – диффузные изменения в легочной ткани, эффект «матового стекла», кистозные образования, распад легочной ткани, наличие в ней полостей,
- Бронхоскопия – взятие биоптата альвеолярной ткани для выявления в ней пневмоцист.
Пневмоцистная пневмония – тяжелое заболевание, которое в большинстве случаев приводит к смерти больных. Быстрая и правильная постановка диагноза имеет особенно важное значение.
Как лечить недуг
Лечение пневмоцистной пневмонии — сложный процесс, поскольку возбудитель патологии устойчив к большинству противомикробных средств. Те медикаменты, которые уничтожают патогенов, обладают негативными побочными эффектами. Подобная терапия опасна для пациента, особенно ВИЧ-инфицированного человека или маленького ребенка.
Больных с пневмоцистной пневмонией госпитализируют в стационар, где проводят комплексное лечение. Болезнь отличается непредсказуемым течением, развитием грозных осложнений и высоким риском заражения окружающих. Лечение пневмоцистной пневмонии осуществляется специалистами в области пульмонологии, иммунологии, терапии. Оно направлено на купирование легочных симптомов и стимуляцию защитных свойств организма.
- Противопневмоцистные лекарства – «Триметоприм», «Сульфаметоксазол”, “Бисептол», «Дапсон”, “Атоваквон”, “Пентамидин”. Выбор дозы и длительности терапии зависит от степени выраженности дыхательной недостаточности, состояния больного, клинической картины, возраста и ряда других показателей. Все эти препараты токсичны для человека. Они могут спровоцировать подъем температуры, сыпь на коже, нейропатию, пищеварительную дисфункцию.
- Симптоматическое лечение заключается в назначении больным муколитических и отхаркивающих препаратов – “Амброксола», «АЦЦ», «Бромгексина», “Флюдитека», «Бронхикума». Лекарства разжижают мокроту и облегчают ее выведение из легких. При пневмоцистозе она особенно густая и вязкая.
- Бронхолитики, устраняющие бронхоспазм и улучшающие вентиляционную функцию легких – «Эуфиллин», «Беродуал», «Сальбутамол».
- Пневмоцистную пневмонию лечат кортикостероидами, обладающими мощным противовоспалительным и бронходилатирующим действием – «Преднизолон», «Медрол», «Дексаметазон».
- Антиретровирусная терапия проводится при ослаблении иммунной защиты. Чтобы предупредить еще большее угнетение иммунитета, необходимо использовать препараты, оказывающие влияние на сам ВИЧ и предотвращающие дальнейшее размножение пневмоцист.
- Детоксикационное лечение — внутривенное введение коллоидных и кристаллоидных растворов, способствующих выведению токсинов, улучшающих метаболизм и нормализующих газовый состав крови.
- В тяжелых случаях больным назначают оксигенотерапию – вдыхание кислорода через маску под давлением. Если человек находится без сознания, его подключают к аппарату ИВЛ.
Профилактика
Мероприятия, позволяющие предупредить развитие пневмоцистной пневмонии:
- Раннее выявление и изоляция больных лиц,
- Дезинфекция в очаге пневмоцистоза,
- Соблюдение личной гигиены,
- Исключение контактов с больными людьми,
- Профилактический прием «Ко-тримоксазола» лицами из группы риска,
- Полноценное витаминизированное питание,
- Ежедневная влажная уборка в помещении, проветривание и увлажнение воздуха,
- Регулярное прохождение медосмотров,
- Укрепление иммунитета,
- Закаливание организма,
- Занятия спортом,
- Борьба с вредными привычками.
Прогноз пневмоцистной пневмонии неутешительный. Он индивидуален для каждого пациента и во многом зависит от функционального состояния иммунной системы. При отсутствии грамотной терапии больные с ВИЧ-инфекцией погибают в 100% случаев. У недоношенных детей смертность доходит до 50%. Легочные осложнения уменьшают шансы на выздоровление. В большинстве случаев причиной летального исхода становится выраженная дыхательная недостаточность. Своевременная диагностика и эффективное лечение сводят показатели летальности к минимуму. При данном заболевании необходимо найти квалифицированного специалиста, регулярно у него наблюдаться и выполнять все его предписания.
Пневмоцистная пневмония – инфекционное заболевание, возникающее на фоне выраженного иммунодефицита и отличающееся высокой смертностью. Ослабленному организму сложно справиться с тяжелой патологией. Ранняя диагностика и качественное лечение повышают шансы больных на выздоровление, продлевают жизнь и улучшают ее качество.