Содержание
Содержание:
Pseudomonas (псевдомонады) – род неферментирующих, палочковидных, аспорогенных, подвижных бактерий, которые негативно окрашиваются по Грамму и вызывают различные заболевания у человека.
Псевдомонады распространены повсеместно. Они обнаруживаются как в объектах окружающей среды – почве, воде, так и на коже здорового человека, в носоглотке и кишечнике. Бактерии отличаются высокой изменчивостью, устойчивостью во внешней среде, способностью к адгезии и продукции токсинов, образованию защитных пленок. Эти качества микроорганизмов обуславливают их патогенность и вирулентность.
Основным представителем данного рода является синегнойная палочка — Pseudomonas aeruginosa. Впервые она была обнаружена в 1862 году врачом Люке. Он заметил во время перевязок сине-зеленое окрашивание бинтов и описал раневую инфекцию, вызванную псевдомонадой. Спустя несколько лет после этого открытия была зарегистрирована первая вспышка нозокомиальной инфекции.
синегнойная палочка
Синегнойная палочка является подвижным микробом благодаря наличию жгутиков. Она продуцирует токсины и энзимы, которые вызывают гемолиз эритроцитов, деструкцию гепатоцитов и гибель лейкоцитов. Pseudomonas aeruginosa уничтожает микробы -«конкуренты» и подавляет местный иммунитет. Способность образовывать биопленку делает бактерии нечувствительными к противомикробным, антисептическим и дезинфицирующим средствам. Другие представители рода Pseudomonas являются менее контагиозными и опасными в эпидемическом отношении.
Этиология
Pseudomonas aeruginosa — бактерия, имеющая форму прямой или немного искривленной палочки с закругленными концами. Она является хемоорганотрофом и строгим аэробом. Жгутики обеспечивают подвижность микроба. По Грамму псевдомонады окрашиваются в красный цвет. В мазке располагаются одиночно, парами или цепочками.
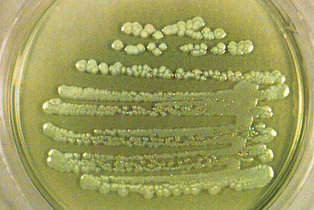
Pseudomonas aeruginosa
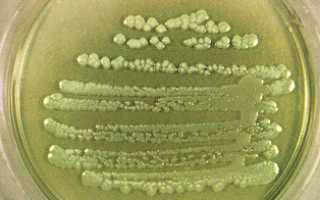
Бактерия не требовательна к питательным средам. Хорошо растет на МПА, окрашивая его в сине-зеленый цвет. На бульоне псевдомонада дает рост в виде помутнения и биопленки на поверхности сине-зеленого цвета. Поскольку псевдомонады — облигатные аэробы, они устремляются на поверхность жидкой среды, где кислород имеет иную концентрацию. На селективной среде ЦПХ-агар образуются слизистые, плоские колонии с зеленоватым оттенком и запахом жасмина. Температурный оптимум для роста бактерии — 37 градусов.
Микробы рода Pseudomonas продуцируют пигменты:
- Пиоцианин сине–зеленого цвета,
- Пиовердин желтовато–зеленого цвета,
- Пиорубин красно–коричневого цвета,
- Флюоресцин.
Существуют также атипичные непигментированные штаммы бактерий.
Факторы патогенности:
- Экзотоксин А нарушает синтез белка,
- Экзоэнзим S способствует развитию воспаления в легочной ткани,
- Цитотоксин вызывает разрушение клеток,
- Гемолизин – некроз ткани печени и легких,
- Фосфолипаза разрушает сурфактант, который поддерживает воздушность легких,
- Энтеротоксический фактор способствует развитию диареи,
- Фактор проницаемости,
- Нейраминидаза усиливает воздействие других токсинов,
- Протеаза разрушает соединительнотканные волокна и повышает проницаемость кровеносных сосудов,
- Коллагеназа.
Имеет соматический О и жгутиковый Н антигены, некоторые штаммы – К антиген.
Синегнойная палочка, попадая в организм человека, обильно выделяет экзотоксины и ферменты, обеспечивающие развитие инфекции. Происходит расщепление защитных барьеров организма, подавляется иммунитет и рост иных патогенов. Вне живого организма процесс токсинообразования прекращается.
Колонии синегнойных палочек образуют биопленки, благодаря которым бактерии обладают устойчивостью к негативным факторам внешней среды. На ворсистых тканях они живут не менее полугода, в аппаратах ИВЛ и в растворе для контактных линз сохраняются годами. Метаболизм псевдомонад оптимизируется и подстраивается под изменяющиеся условия внешней среды. Бактерии резистентны к целому ряду антисептических и дезинфицирующих средств, УФО. Они погибают при автоклавировании, длительном кипячении, обработке хлорамином, перекисью водорода, фенолом.
Pseudomonas aeruginosa – типичный внеклеточный паразит, продуцирующий токсины и вызывающий различные поражения. Местное проникновение бактерий в ткани приводит к возникновению локальной инфекции. При распространении микробов по всему организму происходит генерализация процесса, и развивается бактериемия.
Эпидемиология
P. aeruinosa циркулирует в объектах внешней среды — воде, почве, растениях. В минимальном количестве бактерии входят в состав нормобиоза кожного покрова, органа слуха, носоглотки, пищеварительного тракта. Она неопасна до тех пор, пока местная защита и факторы неспецифической резистентности выполняют свои функции. В противном случае развивается патологический процесс.
Источник инфекции — больной человек или бактерионоситель, резервуар бактерий – легкие или мочевыводящие пути. Наиболее опасными в эпидемическом отношении являются лица с легочной формой патологии.
- Воздушно-капельный — выделение микроба во время разговора, чихания, кашля;
- Контактный — заражение при прямом контакте с больным человеком или при использовании общих бытовых предметов;
- Пищевой — при употреблении инфицированной воды или пищи, которая не прошла полноценную термическую обработку;
- Трансплантационный — при пересадке органов и тканей от донора к реципиенту.
P. aeruginosa — один из основных возбудителей госпитальной инфекции. В условиях стационара бактерия вызывает пневмонию, заболевания органов мочевыделения, бактериемию.
Вспышки внутрибольночной инфекции обусловлены:
- Использованием плохо простерилизованного медицинского инструментария,
- Недостаточной обработкой рук медработников,
- Нарушением дезинфекционных и антисептических мероприятий.
В наибольшей степени инфекции подвержены лица:
- Долгое время пребывающие в больнице,
- Получающие инвазивную терапию — введение катетеров, зондов, ИВЛ,
- Имеющие заболевания легких, аутоиммунные патологии, заболевания органов мочевыделительной системы,
- ВИЧ-инфицированные,
- Больные раком,
- Проходящие курсовое лечение антибиотиками, гормонами или цитостатиками,
- Перенесшие хирургическое вмешательство,
- Получившие большие ожоги,
- Новорожденные дети,
- Пожилые лица.
Синегнойная палочка — причина вспышек инфекции в общественных бассейнах. Бактерии оседают на кафеле и образуют биологическую пленку, которая защищает их от воздействия дезинфектантов.
Клинические проявления
Pseudomonas spp . – условно-патогенные бактерии, вызывающие воспаление только поврежденных тканей. Инфекция чаще всего локально развивается на месте порезов и ожогов. Циститы и уретриты обусловлены введением нестерильных катетеров, конъюнктивиты и кератиты – травмами или операциями, воспаления кожного покрова — ранениями или пиодермией. Pseudomonas aeruginosa у детей часто вызывает средний отит, пневмонию, эндокардит, менингит, абсцесс мозга, воспаление костей, суставов и мышц, различных отделов ЖКТ.
Симптоматика патологии зависит от локализации очага поражения. Возможно одновременное воспаление сразу нескольких органов.
-
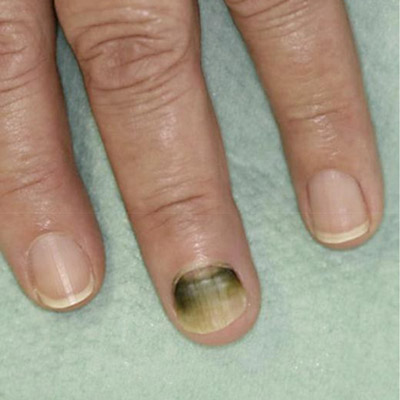
поражение ногтей, вызванное синегнойной палочкой
Синегнойная палочка при поражении ногтей располагается под ногтевой пластиной. Патологический процесс развивается при проникновении влаги. Ноготь постепенно становится мягким и темным, иногда приобретает сине-зеленый или красный оттенок. Ногтевая пластина начинает отслаиваться. На ней появляются пятна, которые быстро растут и сливаются друг и с другом. При отсутствии своевременного лечения присоединяется местный болевой синдром, образуется гнойное отделяемое.
- В кишечник псевдомонады попадают через пищеварительный тракт. Синегнойная палочка вызывает тяжелое нарушение пищеварительной функции и выраженный интоксикационный синдром. У больных возникает лихорадка, диспепсические явления, расстройство стула в виде зловонного поноса с примесью зеленоватой слизи и крови. Общее состояние резко ухудшается, возникает слабость и потеря работоспособности, развивается сильное обезвоживание. На стенках кишечника могут образовываться язвы и очаги некроза. Синегнойную палочку чаще всего высевают из кала ребенка. У взрослых иммунная система сама справляется с подобными патогенами. Если патологический процесс развивается, он протекает вяло и сопровождается субфебрилитетом и диареей.
-
отек горла
При локализации псевдомонады в горле у больных возникают следующие симптомы: гиперемия и отек зева, боль при глотании, увеличение миндалин, лихорадка, выделение слизи из носа.
- Воспаление уха проявляется болью, снижением слуха, интоксикацией, отделяемым желто-зеленого цвета. Инфекционный процесс стремительно распространяется на барабанную полость и кости черепа.
- При поражении органов мочевыделительной системы у больных воспаляется мочевой пузырь, уретра, почки. Появляется характерная клиническая симптоматика: дизурия, учащенные ложные позывы, выделение мочи небольшими порциями с появлением крови и резкой боли в конце, изменение лабораторных показателей мочи.
- Воспаление легочной ткани развивается у лиц, имеющих хронические заболевания органов дыхания или перенесших эндотрахеальный наркоз. Патология обычно встречается у детей до 2-х лет и проявляется признаками пневмонии или бронхита. У больных возникает одышка, кашель с гнойной мокротой, боль в грудной клетке. Отличительные черты воспаления — длительное, прогрессирующее течение и некротическое поражение легочной ткани.
- Синегнойная палочка в крови вызывает сепсис. Происходит генерализация инфекции благодаря гематогенному пути распространения микробов. Это неотложное состояние, требующее оказания срочной медицинской помощи.
- При поражении кожи образуется небольшой гнойничок на розовом фоне, который зудит и болит. Если у больного иммунная система справится с патогеном, на месте гнойника появится корка коричневого цвета. В противном случае гнойное воспаление распространится на большую площадь, появится сине-зеленое отделяемое, сформируется фиолетовая или черная корка на поверхности. При отсутствии лечения развивается некроз наружных слоев кожи, или формируется абсцесс.
- Воспаление зрительного анализатора проявляется изъязвлением роговицы, обильным слезотечением, светобоязнью, болью и жжением в пораженном глазу.
Все перечисленные выше симптомы возникают на фоне общей интоксикации и астенизации организма. Пациенты отмечают повышение температуры тела, озноб, слабость, недомогание, снижение работоспособности, отсутствие аппетита, ломоту во всем теле.
Диагностика
Лабораторная диагностика — основной метод выявления Pseudomonas aeruginosa. Материалом для исследования является: отделяемое зева, мочеиспускательного канала, раны, кровь, моча, ликвор, выпотная жидкость.
- В микробиологической лаборатории осуществляют посев биоматериала от больного на питательные среды до начала антибиотикотерапии. Псевдомонада неприхотлива. Она хорошо растет на агаре Мюллер-Хинтон. После инкубации проводят учет количества выросших колоний и наличия специфического пигмента. Рост культуры сопровождается феноменом спонтанного радужного лизиса и окрашиванием среды в зеленый цвет. На жидких средах образуется пленка на поверхности, от которой со временем вниз распространяется помутнение. Выделенную культуру микроскопируют и определяют тинкториальные свойства – способность микробов вступать в реакцию с красителями и окрашиваться определенным образом. Идентификация бактерий до вида осуществляется по биохимическим признакам. Затем определяют чувствительность выделенного микроба к антибиотикам и бактериофагам.
- Серологическая диагностика — выявление в венозной крови антител, специфичных к P. aeruginosa.
- ПЦР – экспресс-анализ, устанавливающий вид патогена и рассчитывающий его количество в конкретной пробе.
Лечение
Лечение больных, находящихся в группе риска, проводят в стационарных условиях под постоянным контролем медицинского персонала. Все остальные больные в домашних условиях принимают лекарственные препараты по назначению лечащего врача. Самостоятельный выбор антибактериальных препаратов может привести к мутационной изменчивости возбудителя и появлению устойчивых штаммов. Специалисты назначают антибактериальные средства по данным антибиотикограммы – теста на чувствительность ко всем известным противомикробным препаратам. Их выбор обусловлен максимальной чувствительностью бактерий.
Антибактериальная терапия — цефалоспорины: «Цефтазидим», «Цефипим»; фторхинолоны: «Ципрофлоксацин», «Левофлоксацин»; монобактамы: «Азтреонам»; карбапенемы: «Имипенем», «Меропенем»; аминогликозиды: «Гентамицин», «Амикацин». Схему лечения с расчетом допустимой дозы, кратности приема лекарства и длительности определяет лечащий врач индивидуально каждому больному с учетом возраста, общего состояния и локализации патологического процесса.
Препараты бактериофагов вызывают гибель синегнойной палочки. Фаги лизируют бактерии и обладают гораздо меньшим количеством побочных эффектов, чем антибиотики. Этиотропная терапия — основа комплексного лечения инфекции.
Симптоматическая терапия направлена на устранения основных симптомов заболевания. Выбор препаратов определяется локализацией поражения.
Больным назначают:
- Жаропонижающие средства – «Нурофен», «Ибупрофен»;
- Обезболивающие препараты – «Кеторол», «Баралгин»;
- Антигистаминные средства – «Супрастин», «Цетрин»;
- Иммуномодуляторы – «Эсмиген», «Иммунал»;
- Про- и пребиотики – «Аципол», «Бифиформ»;
- Противодиарейных средств – «Имодиум», «Лоперамид»,
- Витаминно-минеральные комплексы.
Раны и инфицированные полости обрабатывают растворами антисептиков. При воспалении органов мочевыделения их промывают через вводимый катетер. Раны промываются по дренажу. Местное лечение также включает обработку гнойничков на коже противомикробными мазями, болтушками. После устранения острых явлений переходят к физиотерапии. При пневмонии, менингите и сепсисе показана дегидратационная и дезинтоксикационная терапия, заключающаяся во внутривенном введении коллоидных и кристаллоидных растворов. В тяжелых случаях может потребоваться хирургическое вмешательство для удаления сформировавшихся очагов, не поддающихся консервативному лечению.
Грамотное назначение лекарств обеспечивает быстрое восстановление пациентов без последствий и осложнений.
Профилактика
В настоящее время разработана и внедрена в практику вакцина «Aerugen». Ее применяют для специфической профилактики синегнойной инфекции у лиц, входящих в группу риска.
Неспецифические мероприятия, предупреждающие инфицирование псевдомонадами :
- Проведение дезинфекционных и антисептических процедур в медучреждениях,
- Исключение контактов с больными людьми,
- Соблюдение индивидуальных гигиенических норм медперсоналом,
- Рациональное назначение антибиотиков с учетом данных антибиотикограммы,
- Своевременная санация очагов хронической инфекции – лечение кариеса, тонзиллита, синуситов,
- Укрепление иммунитета – закаливание, питание растительной и молочнокислой пищей, занятия спортом,
- Поддержание чистоты тела и жилища,
- Плановое прохождение врачебных осмотров.
Псевдомонады — условно-патогенные микроорганизмы, являющиеся нормальными обитателями различных локусов человеческого организма. При определенных условиях эти бактерии активно размножаются и вызывают заболевания внутренних органов и систем, которые требуют проведения специфического противомикробного лечения.