Содержание
Содержание:
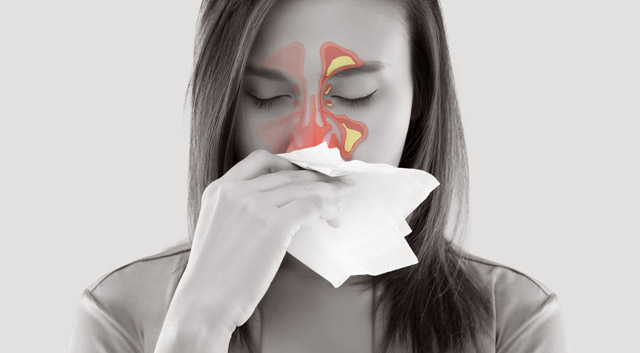
Верхнечелюстной синусит, также известный как гайморит, считается одним из самых частых заболеваний ЛОР-органов у взрослых. Он нередко принимает хронический рецидивирующий характер, беспокоя годами. Среди всей патологии околоносовых синусов на долю одонтогенного синусита приходится до 30-50% случаев, при этом перфоративная разновидность заболевания диагностируется все чаще, составляя более половины случаев верхнечелюстного синусита.
К развитию воспалительных процессов в верхнечелюстной (=гайморовой) пазухе предрасполагают некоторые ее анатомические и физиологические особенности. Эта пазуха может иметь самые разные размеры и форму у взрослых, а у детей она увеличивается скачкообразно в периоды прорезывания верхних зубов. У взрослых людей верхнечелюстная пазуха не только крайне вариабельна в своих размерах и форме, но и самая крупная, объем ее может достигать 20 кубических сантиметров. Верхнечелюстному синуситу подвержены дети с аденоидитом, люди с патологией полости носа, иммунодефицитом, курильщики, а также те, кто работает в условиях запыленности воздуха. В случае, когда никаких предпосылок к болезни со стороны анатомии пазухи нет, провокатором может стать банальная респираторная вирусная инфекция, которой в сезон успевает переболеть едва ли не каждый.
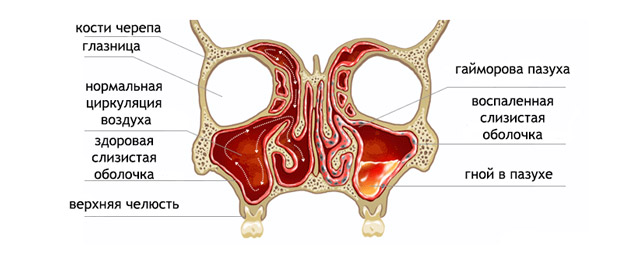
Слизистая оболочка гайморовой пазухи содержит множество слизеобразующих желез и выстлана реснитчатым эпителием, который помогает очищать пазуху, выводя из нее слизь с пылью, микроорганизмами, погибшими клетками. Здоровая слизистая обладает высокой устойчивостью к инфекциям, поэтому незначительное воспаление может самоликвидироваться бесследно. В тех случаях, когда вязкость или объем слизистого секрета меняются, слизистая оболочка перестает справляться с воспалением, пазуха заполняется воспалительным содержимым, и развивается клиническая картина гайморита.
Причины и разновидности верхнечелюстного синусита
Верхнечелюстной синусит — самостоятельное заболевание, код по МКБ 10 — J01.0 для острой формы и J32.0 — для хронической. В зависимости от того, по какой причине возник верхнечелюстной синусит, различают несколько его разновидностей:
- риногенный — развивается на фоне респираторной инфекции;
- одонтогенный — при патологии зубов;
- травматический;
- аллергический синусит.
В зависимости от инфекционного агента синусит бывает бактериальным или грибковым, по течению — острым или хроническим рецидивирующим, а по распространенности — одно- или двухсторонним.
Среди инфекционных агентов, провоцирующих воспаление в верхнечелюстной пазухе, наиболее характерными считаются стафило- и стрептококки, коринебактерии, анаэробные микроорганизмы, а также грибы. Гайморит может осложнить респираторную вирусную инфекцию, присоединившись после вирусного повреждения слизистой дыхательных путей.
Одна из частых причин верхнечелюстного синусита — стоматологические проблемы (кариес, периодонтит и т. д.) Патологический процесс в области верхушки верхних зубов стимулирует рецидивирующий синусит, при котором воспалительный выпот постоянно раздражает стенку верхнечелюстной пазухи, выступает в роли своеобразного аллергена, ослабляющего местный иммунитет. Блокада выходного отверстия делает воспаление в пазухе рецидивирующим.
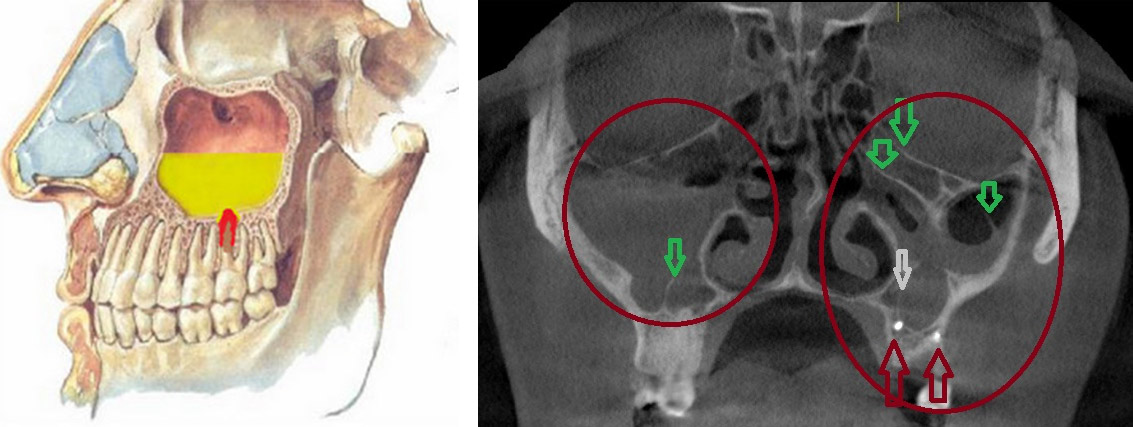
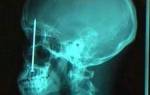
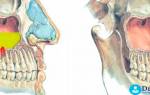
Одонтогенный синусит может возникнуть после неправильного лечения или экстракции верхних зубов, корни которых подходят ко дну пазухи или даже внедряются в ее слизистую оболочку. После удаления такого зуба появляется сообщение между полостью рта и пазухой, которое может стать началом перфоративного синусита.
одонтогенный синусит – прорастание зуба в полость верхнечелюстной (гайморовой) пазухи, (рисунок и на снимке)
В последнее время все чаще причиной острого или хронического верхнечелюстного синусита становится грибковое поражение, которое тоже оказывается следствием проблем с зубами и периодонтом. Возбудители таких микозов — аспергилл, пенициллины, дрожжеподобные грибки рода Candida. Особенностью грибка аспергилла является использование им для своей жизнедеятельности и размножения солей тяжелых металлов, которые входят в состав пломбировочного материала. Пломба, установленная в канал корня зуба, являет собой инородное тело, которое обладает местным токсическим эффектом и вызывает вялотекущее воспаление со снижением функции эпителиальной выстилки пазухи. Этот процесс может протекать годами, и чем больше времени прошло с момента пломбировки канала, тем сильнее местная воспалительная реакция.
Риногенный и аллергический верхнечелюстной синусит осложняет вирусный или аллергический ринит, при котором вследствие обилия выделяемой слизи из носа нарушается очищение и аэрация верхнечелюстных пазух. Такое воспаление обычно носит двухсторонний характер, тогда как травма или патология зубов сопровождаются обычно правосторонним или левосторонним воспалением.
Характер микрофлоры определяет тип воспаления: синусит может быть фибринозным, гнойным, слизистым, смешанным, геморрагическим. Бактерии — причина гнойного воспаления, при котором в отделяемом из пазухи содержатся бактерии, обилие лейкоцитов и разрушенных эпителиальных клеток. Слизистый верхнечелюстной синусит с выделением большого количества слизи и обструкцией пазухи может стать следствием аллергии или вирусной инфекции. Выделение гноя, слизи, в которых может быть примесь крови, говорит о наличии катара — катарального верхнечелюстного синусита.
Предрасполагают к развитию верхнечелюстного синусита такие факторы как:
- переохлаждение;
- курение;
- частые ОРВИ;
- аденоидит, особенно — у детей;
- искривленная перегородка носа;
- проблемы с иммунитетом.
Проявления и принципы диагностики
Верхнечелюстной синусит специалисты считают не локальной проблемой в одной или нескольких пазухах, а заболеванием всего организма, ведь возникает общая реакция на воспалительные изменения, которая состоит в:
- лихорадке;
- слабости, снижении работоспособности;
- головной боли.
Одонтогенный перфоративный верхнечелюстной синусит обычно поражает только одну из пазух, при этом можно обнаружить источник инфицирования в области верхних зубов и перфорацию. Его симптомами считаются:
- болезненность, чувство тяжести и распирания в области воспаленного синуса;
- ощущение проходящего из ротовой полости в нос воздуха через перфоративное отверстие в верхней челюсти;
- гипертрофия носовых раковин.
В случае, когда через перфоративное отверстие пазуха хорошо опорожняется, симптомов патологии может и не быть. При катаральном остром верхнечелюстном синусите признаки перфорации могут выступать на первый план, а при гнойном воспалении — наоборот, уступать место явлениям интоксикации и боли. Острый гнойный синусит дает о себе знать интенсивной головной болью, выделением гноя из носовых ходов или свищевого отверстия верхней челюсти, которое прикрывает грануляционная ткань.
Хроническое гнойное воспаление верхнечелюстной пазухи сопровождается проникновением воздуха или жидкости изо рта в нос, ухудшением носового дыхания, наличием гнойного отделяемого из пазухи. Пациенты сонливы, быстро утомляются, жалуются на общую слабость.
Очаговая симптоматика верхнечелюстного синусита складывается из наличия в ротовой специфического привкуса, изменения голоса, гнусавости. При свежей перфорации вдох может сопровождаться появлением в носу кровянистого пенистого отделяемого или гноя. Хронический верхнечелюстной синусит практически всегда обостряется в ответ на удаление зуба с перфорацией.
Тяжелыми осложнениями гнойного верхнечелюстного синусита могут стать:
- вовлечение в воспаление глазницы с отеком ее клетчатки и век;
- гнойное воспаление век, флегмона глазницы;
- тромбоз лицевых вен;
- менингит, менингоэнцефалит, абсцессы головного мозга, гидроцефалия;
- тромбоз пещеристого синуса;
- сепсис;
- острое воспаление среднего уха, евстахиит;
- бронхиты;
- очаговая пневмония;
- бронхиальная астма.
Описанные осложнения могут быть потенциально смертельно опасными либо служить причиной инвалидности из-за потери зрения, слуха, неврологических нарушений. Они возникают при хроническом течении синусита, который не был своевременно и адекватно пролечен.
Диагностика острого верхнечелюстного синусита, как правило, не вызывает трудностей благодаря отчетливой клинике с характерными симптомами. Дополнительное обследование необходимо для уточнения формы заболевания, распространенности воспаления в пазухе, установления причины, которые помогут назначить оптимальное лечение. Хронический синусит может протекать малосимптомно, поэтому требует большей внимательности на этапе обследований.
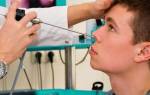
Диагностика верхнечелюстного синусита основывается на данных общего осмотра, лабораторного и инструментального обследования. Выяснив жалобы, врач осматривает лицо пациента, прощупывает области пазух, что обычно оказывается болезненным при остром верхнечелюстном синусите, проводит осмотр носовой полости, а затем направляет на:
- обзорный снимок лицевого черепа с пазухами его костей;
- рентген гайморовых пазух;
- КТ и МРТ — показывают распространенность воспаления, изменения костей и окружающих пазухи мягких тканей;
- эндоскопическое обследование (гаймороскопия) — позволяет осмотреть слизистую оболочку гайморовых пазух на предмет наличия отека, склероза, полипов и принять решение о целесообразности оперативного лечения синусита;
- общий и биохимический анализы крови (при остром синусите покажут наличие воспалительного процесса — лейкоцитоз, повышение СОЭ и т. д.);
- забор содержимого и посев отделяемого из пазухи для определения чувствительности к антибактериальным препаратам.
Методы лечения
Лечение верхнечелюстного синусита может быть консервативным и хирургическим, но обязательно оно должно быть комплексным, направленным и на возбудителя инфекции, и на восстановление слизистой оболочки пазухи, и на облегчение оттока ее содержимого. Однако, даже и такой подход далеко не всегда помогает избавить пациента от болезни, избежать осложнений после операции и рецидивов синусита в последующем.
Целями лечения верхнечелюстного синусита являются:
- устранение местного воспаления и признаков интоксикации;
- обеспечение оттока патологического содержимого пазухи;
- нормализация носового дыхания;
- удовлетворительное самочувствие пациента.
Режим при синусите не ограничивается, питание — обычное. Взрослые пациенты обычно не госпитализируются, за исключением случаев, когда планируется хирургическая операция либо развились осложнения. Детей с высоким риском осложнений, симптомами интоксикации госпитализируют в педиатрический стационар. Показаниями к экстренной госпитализации при остром верхнечелюстном синусите у детей считают:
- усугубление признаков интоксикации;
- признаки осложнений со стороны органа зрения и головного мозга;
- отсутствие эффекта от амбулаторного лечения;
- определение уровня жидкости в пазухах или инфильтративных теней при рентгенографии.
Консервативная терапия острого верхнечелюстного синусита включает:
- применение жаропонижающих средств, если температура тела превышает 38,5ºС — парацетамол, ибупрофен;
- сосудосуживающие капли в нос (ксилометазолин, нафазолин, оксиметазолин) — и детям, и взрослым на протяжении 3-5 дней;
- антигистаминные средства при аллергическом синусите (кларитин, цетиризин, фенкарол);
- антибиотики широкого спектра действия;
- противогрибковые препараты при микозах, а также в случае массивной антибиотикотерапии (итраконазол);
- пункция пазухи и промывание ее полости антисептиками при гнойном воспалении с обструкцией выходного отверстия.
Антибиотикотерапия показана во всех случаях гнойного верхнечелюстного синусита, но нецелесообразна при аллергическом и катаральном воспалении. Назначается пероральный прием лекарств. Наиболее эффективными считаются пенициллины (амоксициллин, амоклав), макролиды (сумамед, кларитромицин), цефалоспорины (цефуроксим, цефтазидим).
Об эффективном консервативном лечении верхнечелюстного синусита говорят нормализация дыхания носом, отсутствие выделений из него, восстановление нормальной температуры тела, отсутствие отека слизистой полости носа.
В тяжелых случаях верхнечелюстного синусита, когда консервативная терапия не дает желаемого результата, пациента отправляют к хирургу для радикального лечения. Хирург выбирает доступ к пазухе исходя из особенностей воспаления в ней, а также общего состояния и сопутствующей патологии, от которых зависит вид анестезии.
Хирургическое лечение верхнечелюстного синусита — это открытая операция, при которой проникают в пазуху через ее переднюю стенку, либо эндоскопическое малоинвазивное вмешательство, при котором специальными инструментами через носовые раковины достигают пазухи. В ряде случаев обе техники сочетаются, при этом эндоскопия служит для контроля хода открытого вмешательства.
Определение типа анестезии при операциях на пазухах верхней челюсти до сих пор вызывает сложности. Общая анестезия кажется более комфортной и для врача, и для пациента, однако она несет в себе больше рисков. Местное обезболивание более безопасно, но может оказаться недостаточным даже при эндоскопических операциях.
Использование общего наркоза при малоинвазивных операциях нежелательно, так как повышает операционные риски. Обилие кровеносных сосудов в области пазух может стать причиной кровотечения во время или после операции. У пациентов, у которых весьма вероятно кровотечение во время операции, эндоскопическую технику и общий наркоз не применяют.
Для снижения риска кровотечения при общей анестезии проводят блокаду зоны операции местными анестетиками и сосудосуживающими препаратами, что позволяет прибегнуть к эндоскопической методике лечения. В ряде случаев удается провести малоинвазивную операцию без общего наркоза, вводя лишь местно действующие средства и адреналин. Доступ к пазухе при хирургической операции может лежать через ее переднюю стенку. Важно обеспечить полный осмотр и очищение пазухи. Открытая операция имеет некоторые преимущества по сравнению с эндоскопией: ниже риск рецидива из-за более полной санации очага инфекции. Менее травматичный доступ к пазухе, нежели сквозь переднюю стенку, осуществляется в области среднего и нижнего носовых ходов.
Во время хирургической операции по лечению верхнечелюстного синусита должно быть проведено:
- тщательное очищение пазухи от инородного содержимого, коим могут быть грибки, остатки пломбировочного материала, импланты, кисты, патологически измененные фрагменты слизистой;
- восстановление вентиляции пазухи при перекрытии соустья с носовой полостью путем его расширения.
Улучшить результаты лечения и снизить риск послеоперационных осложнений помогает проведение перед операцией компьютерного моделирования эндоскопического вмешательства. Подготовившись таким образом, хирург проведет операцию быстрее и более качественно, а пациент будет заранее ознакомлен с предстоящим лечением и возможными рисками.
В послеоперационном периоде могут возникнуть осложнения:
- застой секрета в пазухе;
- рубцовые изменения в зоне выхода второй пары тройничного нерва;
- неврит.
В послеоперационном периоде назначаются:
- антибиотики широкого спектра действия;
- глюкокортикостериоды — снимают отечность, способствуют восстановлению мукоцилиарного транспорта и вентиляции в пазухе;
- мукорегуляторы.
Для профилактики верхнечелюстного синусита следует избегать вирусных инфекций, попадания в нос воды при купании в открытых водоемах. Важно соблюдать гигиену носа, регулярно очищать его и увлажнять слизистую. Аллергикам рекомендуется устранить по возможности все аллергены, принимать антигистаминные препараты в сезон обострения аллергии на растения. Если же избежать патологии не удалось, нужно отправляться за лечением к специалисту, так как переход в хроническую форму чреват серьезными проблемами со здоровьем.