Содержание
Содержание:
Мокрота в горле – патологический секрет, продуцируемый слизистой оболочкой органов дыхания и состоящий из слюны, отделяемого бронхов, эпителия носоглотки и пазух носа. Это проявления различных заболеваний респираторного тракта, дисфункции сердца и сосудов, аллергических реакций. Избыточное образование мокроты наблюдается и у здоровых лиц под воздействием внешних негативных факторов — пыли, сигаретного дыма и прочих раздражающих веществ.
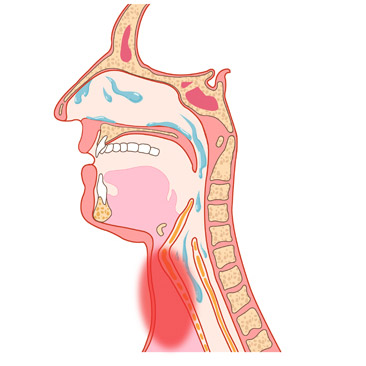
Острые воспалительные заболевания, при которых появляется мокрота в горле, проявляются интоксикацией, головной болью, слабостью, заложенностью носа, ринореей, першением в горле. Больные постоянно кашляют, прочищая таким образом горло. У них затрудняется дыхание, возникает сухость и зуд в носоглотке. Слизь стекает по задней стенке глотки и постоянно вызывает желание откашляться. Хронические заболевания ЛОР-органов сопровождаются неприятным ощущением слизистых сгустков и кома в горле. Скопление густой мокроты нарушает глотание. Больные пытаются ее откашлять, но это не всегда получается. Слизь как будто прилипает к глотке, вызывая тошноту. Днем скопление мокроты не так беспокоит, как ночью. Когда больной ложиться спать, слизистые массы перестают свободно перемещаться внутри, они застаиваются в горле и раздражают кашлевые рецепторы.
Мокрота в горле – неприятное чувство, вызывающее дискомфорт. Некоторые лица его не замечают и не обращаются к врачу, надеясь, что проблема решится самостоятельно. Когда отделяемое скапливается и сгущается, появляются сопутствующие симптомы, общее состояние стремительно ухудшается. Подобные процессы нарушают привычный ритм жизни и требуют проведения лечебно-диагностических мероприятий. Чтобы избавиться от мокроты в горле, необходимо узнать причины ее появления. К ним относятся различные патологии: инфекции верхних дыхательных путей, астма, аллергия и прочие факторы. Для начала следует определить, какой именно процесс вызвал скопление слизи в горле и в какой из систем организма произошел сбой. Без помощи квалифицированного оториноларинголога в подобной ситуации не обойтись.
Этиология
Патологические причины образования мокроты в горле:
-
Инфекционно-воспалительные недуги органов дыхания: фарингит, тонзиллит, ринит, бронхит, аденоидит, пневмония;
- Специфическая инфекция – туберкулезное поражение легких,
- Онкопатология респираторных структур — доброкачественные и злокачественные опухоли,
- Нарушение работы кардиоваскулярной системы с застойными явлениями,
- Пищеварительная дисфункция — кислотный рефлюкс,
- Аллергия на пыльцу, пыль, шерсть животных, плесень и прочие вещества, находящиеся в атмосферном воздухе,
- ЧМТ и инородные тела в носоглотке,
- Врожденные аномалии строения носа — деформация перегородки, узость ходов, расширение раковин,
- Изменение гормонального фона, обусловленное эндокринопатией и приводящее к нарушению обмена веществ.
Мокрота бывает слизистой и прозрачной – при ОРВИ, бронхиальной астме, аллергии; слизисто-гнойной, желтоватой, густой – при бактериальном воспалении; гнойной, желтой, плохо пахнущей – при вскрытии абсцессов; кровяной – при повреждении кровеносных сосудов, разрушении легочной ткани или стенок бронхов, злокачественных процессах, туберкулезе. Если мокрота в горле является признаком патологии, при которой состояние больного стремительно ухудшается, необходимо обратиться к ЛОРу и начать прописанное лечение.
К появлению мокроты в горле кроме патологических процессов могут привести негативные внешние факторы:
- Злоупотребление горячими, острыми, холодными блюдами,
- Неблагоприятные социально-бытовые условия,
- Чрезмерно сухой воздух в помещении и недостаточное употребление воды,
- Запыленный и загазованной воздух на производстве,
- Плохая экология в регионе проживания,
- Злостное курение,
- Систематический прием алкоголя,
- Стрессы, конфликты, эмоциональные всплески.
Все эти факторы оказывают неблагоприятное воздействие на слизистую оболочку верхних дыхательных путей, раздражают кашлевые рецепторы и способствуют образованию мокроты в горле. При этом нарушается функция ресничек мерцательного эпителия, поражаются бокаловидные клетки, развивается местное воспаление. Избавиться от густого секрета можно и без врача. Для этого необходимо изменить образ и условия жизни, исключив влияние вредных факторов на дыхательную систему.
Симптоматика
Мокрота в горле при различных заболеваниях не появляется сама по себе. Она сочетается с иными клиническими проявлениями недуга, облегчающими процесс диагностики и позволяющими предположить наличие у больного конкретной патологии.
-
ОРВИ начинаются с подъема температуры тела, озноба, слабости и разбитости, упадка сил и прочих интоксикационных признаков. У больных появляется боль и першение в горле, кашель, насморк, слезотечение. В глотке скапливается прозрачная густая мокрота. В первые дни болезни она вырабатывается в полости носа и пазухах, а в дальнейшем – в бронхах и трахее.
- При гайморите патологический секрет выделяется в большом количестве. Он стекает по задней стенке глотки и задерживается в горле. Мокрота сгущается, мешает дышать, вызывает дискомфорт в носоглотке. У больных появляется интоксикация, распирающая боль в проекции пораженной пазухи, цефалгия. Постоянная заложенность носа нарушает сон и выбивает из привычного ритма жизни. Восстановить носовое дыхание порой не могут даже сосудосуживающие средства.
- Инфекционный ринит проявляется обильными выделениями из носа, чиханием, жжением и зудом в носоглотке. Слизь из носа вытекает через ноздри наружу и стекает внутрь по задней стенке глотки. Она мешает больным дышать, вызывает желание откашляться и выплюнуть ее. Когда причиной поражения являются болезнетворные грибки, в горле скапливается много белой слизи с творожистыми включениями. Это продукты жизнедеятельности Кандиды. Рост грибковой микрофлоры обычно происходит на фоне длительной антибиотикотерапии.
- Хронический тонзиллит протекает без кашля, но с мокротой, которая имеет неприятный запах, образует налет на миндалинах и практически не откашливается. При обострении процесса появляется интоксикация и боль в горле. Мокрота становится более обильной и менее вязкой. В ней присутствует большое количество патогенных микроорганизмов. При фарингите – воспалении слизистой оболочки глотки на первый план выходят местные признаки: боль, дискомфорт и першение. Продукция слизистого секрета усиливается. Он очень быстро становится гнойным и зеленым. Больных мучает сухой или малопродуктивный кашель.
- Заболевания бронхолегочной системы сопровождаются выделением слизистой мокроты желтого цвета. Общее состояние больных ухудшается, температура повышается. Основным признаком болезни является кашель: сначала сухой и мучительный, затем влажный и приступообразный. Воспаление легких начинается остро с лихорадки, озноба, общей слабости, интоксикации. Состояние больных при этом тяжелое. Липкая желтая мокрота выделяется во время кашля. При крупозной пневмонии она имеет ржавый оттенок.
- При аллергии и бронхиальной астме продукция секрета обусловлена контактом с аллергенами. Мокрота внешне напоминает стекло: имеет очень густую консистенцию и полностью прозрачна. Дыхание затрудняется, и начинается астматический приступ, который не проходит самостоятельно и требует оказания неотложной помощи. При отсутствии под рукой бронхолитиков больной может погибнуть от удушья.
- Аденоидит развивается преимущественно у детей. У них постоянно заложен нос, дыхание шумное, по ночам сильный храп. Утром выделяется много белой мокроты. По мере прогрессирования патологии присоединяются неврологические нарушения, изменяется выражение лица больного ребенка.
- При раке легкого в горле скапливается коричневая мокрота с неприятным запахом. Такой цвет отделяемого обусловлен повреждением кровеносных сосудов и распадом легочной ткани. Больных мучает сильный кашель, ночная потливость, затрудненное дыхание. Они быстро теряют вес. Кисты и полипы часто обнаруживаются на задней стенке носоглотки, в гортани и на миндалинах. Достигнув определенного размера, они начинают раздражать окружающие ткани, что проявляется гиперпродукцией мокроты.
- Рефлюкс-эзофагит характеризуется забросом кислого химуса в пищевод и нижние отделы горла. Этот процесс усиливается, когда больной находится в горизонтальном положении. Утром у него возникает кашель с мокротой, изжога, кислая отрыжка, ощущение слизистого кома в голе, который не проходит при откашливании. Слизь накапливается по мере раздражения глотки и гортани. Она защищает органы дыхания от агрессивного воздействия соляной кислоты и пищеварительных ферментов.
- Стойкая коронарная дисфункция обычно проявляется сухим кашлем. Жидкая мокрота белого цвета — признак застойных явлений и отека легких. Сопутствующими симптомам являются: одышка, аритмия, боль в груди, колебания давления.
Диагностический процесс
Мокрота в горле — симптом различных заболеваний и особых состояний, которые требуют проведения комплексной диагностики. После опроса и осмотра пациента врачи проводят физикальное обследование – прослушивают легкие, пальпируют лимфоузлы. Важное значение для постановки диагноза имеют результаты лабораторных и инструментальных исследований.
- Гемограмма — признаки бактериального, вирусного и аллергического воспаления.
- БАК — оценка функционального состояния внутренних органов.
- Клинический анализ мокроты — наличие в ней большого количества микроорганизмов, эпителиальных клеток, включений крови, гноя.
- Микробиологическое исследование мокроты на флору — выявление и идентификация возбудителя инфекции, определение его чувствительности к антибиотикам.
- Иммунограмма — оценка иммунологического статуса пациента.
- Рентген легких и придаточных пазух носа — обнаружение очагов воспаления, туберкулезных каверн, новообразований в легких, наличия в пазухах уровня жидкости.
- Томографическое исследование проводится в диагностически сложных случаях.
- Электрокардиограмма, бронхоскопия и УЗИ пищеварительных органов являются вспомогательными методами диагностики.
Лечебные мероприятия
Медикаментозное лечение мокроты в горле заключается в применении этиотропных, патогенетических и симптоматических препаратов.
Этиотропная терапия:
- Антибиотики – «Амоксиклав», «Азитромицин», «Ципрофлоксацин»,
- Противовирусные препараты — «Арбидол», «Эргоферон», «Валтрекс»,
- Антимикотики – «Флуконазол», «Нистатин», «Клотримазол»,
- Антигистамины – «Зиртек», «Зодак», «Цетрин», кортикостероиды – «Фликсоназе», «Тафен».
Системная и местная иммунокоррекция заключается в применении иммуномодуляторов – «Бронхомунала», «Ликопида», «Имудона», «Лизобакта».
Для устранения сопутствующих неприятных симптомов и признаков воспаления больным назначают:
- Муколитики разжижают мокроту и очищают от нее больное горло – «Флуимуцил», «Карбоцистеин»,
- Отхаркивающие средства улучшают отток слизи их горла – «Амброксол», «Бромгексин»,
- Местные антисептики для уничтожения инфекции в горле – «Мирамистин», «Гексорал»,
- Леденцы и таблетки с местным противовоспалительным действием – «Стрепсилс», «Граммидин»,
- Жаропонижающие средства – «Парацетамол», «Ибуклин».
У детей дыхательные пути уже, чем у взрослых, а иммунная система работает не в полную силу. Именно эти особенности детского организма не дают мокроте откашляться легко и просто. Застой слизи может привести к развитию опасных осложнений. Чтобы этого избежать, необходимо для лечения маленьких детей применять отхаркивающие средства растительного происхождения, муколитики вводить ингаляционно, делать специальный массаж и гимнастику, стимулирующие отток мокроты из гортани. Больному ребенку необходимо промывать нос народными средствами и ставить согревающие компрессы на грудь.
Чтобы быстрее справиться с недугом, вывести мокроту и восстановиться после болезни, помогут физиотерапевтические процедуры — УВЧ, лазеротерапия, гальванизация. Эти методы улучшают микроциркуляцию в зоне воздействия и стимулируют иммунитет в целом.
Существует множество народных средств, которые проверены временем. Они позволяют быстро и эффективно избавиться от мокроты в горле. Но лучше их применять в комплексе с традиционными медикаментами.
- Настой мать-и-мачехи, чабреца, подорожника, багульника, корня девясила помогает вывести густой секрет из горла.
- Сосновый отвар устраняет признаки воспаления и останавливает дальнейшее развитие патологии.
- Смесь из молока и почек сосны помогает избавиться от мокроты.
- Черная редька в сочетании с медом является природным антисептическим лекарством.
- Луковый отвар — народное лечебно-профилактическое средство от инфекционных заболеваний.
- Алоэ и мед удаляют мокроту из дыхательных путей.
- Кашица из банана и сахара обладает отхаркивающим действием и ускоряет выздоровление.
- Ромашковый, брусничный, мятный, липовый, лимонный, имбирный чаи с медом помогают поскорее распрощаться с мокротой.
- Полоскания горла раствором из куркумы или содо-солевым раствором с йодом полезны при патологии.
Специалисты рекомендуют вдыхать теплый пар с добавлением эфирных масел лаванды, шалфея, пихты, кедра или эвкалипта, а также делать ингаляции с щелочной минеральной водой, отварами лекарственным трав, физраствором. Для разжижения мокроты необходимо обильное питье – не менее двух литров жидкости в сутки: простой воды, чая, морса, компота.
Если причиной патологии являются полипы и кисты, проводится хирургическое вмешательство. При злокачественных новообразованиях органов дыхания лечение дополняют химиотерапией и лучевой терапией.
Профилактика и прогнозирование
Мероприятия, позволяющие предупредить появление мокроты в горле:
- Борьба с пагубными привычками,
- Правильное и сбалансированное питание,
- Прогулки на свежем воздухе,
- Защита организма от вредных производственных факторов,
- Ранее выявление и адекватное лечение дыхательной патологии,
- Ежегодное посещение кардиолога и гастроэнтеролога,
- Профилактический прием поливитаминов дважды в год,
- Оптимальный питьевой режим,
- Укрепление иммунитета,
- Активный образ жизни,
- Соблюдение режима дня,
- Стабильное психоэмоциональное состояние.
Прогноз заболеваний, при которых в горле скапливается мокрота, благоприятный, за исключением онкологических процессов и декомпенсированной сердечной недостаточности. При отсутствии своевременного лечения мокрота в горле может привести к развитию пневмонии, кардиопатии, язвенного эзофагита, отека гортани, гнойного отита и лабиринтита, менингита, сепсиса. Некоторые из них могут завершиться летальным исходом.
Мокрота в горле — не самостоятельное заболевание, а его клиническое проявление. Этот патологический продукт представляет собой жидкий секрет дыхательных путей, выделяемый при отхаркивании. Чтобы избавиться от проблемы, больного необходимо лечить.


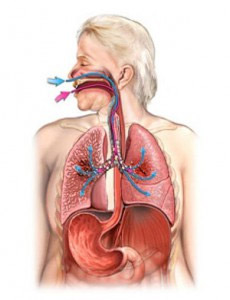 Инфекционно-воспалительные недуги органов дыхания: фарингит, тонзиллит, ринит, бронхит, аденоидит, пневмония;
Инфекционно-воспалительные недуги органов дыхания: фарингит, тонзиллит, ринит, бронхит, аденоидит, пневмония;