Такое состояние не всегда свидетельствует о патологии, которую нужно лечить. Здоровое сердце не может работать всегда с одинаковой частотой, в стрессовых ситуациях или при физической активности пульс учащается. Это показатель хорошей адаптации сердечной мышцы к нагрузкам.
Но если человек пребывает в спокойном состоянии, а его сердечный ритм выходит за границы 60-90 ударов в минуту, то тогда синусовая аритмия требует консультации у кардиолога.
В здоровом варианте сердечный импульс берет начало в синусовом узле. Синусовый узел – это клетки, расположенные в стенке сердца и автоматически вырабатывающие электрический импульс.
Затем импульс движется по проводящей системе – волокнам в сердечной стенке.
Результатом естественного формирования сердечного импульса является скоординированная работа всех участков миокарда: они сокращается через одинаковые интервалы времени, выдерживая частоту 60-80 ударов за минуту.
Система проведения ответственна за порядок сокращения предсердий и желудочков. При сбоях в ней — возникают болезни сердца, сбивающие ритм.
Развитие синусовой аритмии может быть обусловлено следующими причинами:
- Ишемия – лидер среди заболеваний, который делает просто невозможным проведение импульса к мышце сердца. Так как кислорода поступает недостаточно, то формируется гипоксия и синусовая аритмия с сопутствующими болевыми ощущениями в грудной зоне.
- Инфаркт миокарда – вызывает гипоксию и некроз конкретной зоны миокарда с дальнейшим рубцеванием.
- Кардиомиопатия – характеризуется изменениями в структуре мышцы сердца и учащением пульса.
- Врожденные и приобретенные сердечные пороки.
- Миокардит – наличие процесса воспаления в миокарде.
- Вегетативная сосудистая дистония (ВСД). Из-за сбоя в функционировании центральной нервной системы происходит нерегулярное преобразование импульсов, а это провоцирует отклонения ЧСС от нормы.
- Болезни органов дыхания. При бронхите и бронхиальной астме в организм поступает недостаточно кислорода, следовательно, сердечный ритм дает сбой.
- Нарушение функционирования эндокринной системы. К примеру, определенные заболевания щитовидной железы (гипотиреоз) вызывают неравномерность сердцебиения.
- Перенесенная острая респираторная инфекция дает осложнение на сердце.
- Применение лекарственных средств для стимулирования активности сердца и антиаритмиков. В этом случае аритмия обратима и исчезает после отмены лекарств.
- Пагубные привычки. Потребление наркотических веществ, алкоголя, никотина, злоупотребление кофеином сбивают подачу импульсов в миокард.
- Беременность. Из-за увеличившегося количества крови у беременной женщины наблюдается смена привычного ритма. Обычно после рождения малыша все приходит в норму.
- Калиево-магниевый дефицит в организме.
Синусовая аритмия также иногда диагностируется в детском и подростковом возрасте. Но в этом случае она обусловлена физиологическими особенностями: нервная система пока не способна развиваться в том же темпе, в каком развивается растущий организм.
Хотя синусовая аритмия является самостоятельным видом нарушения ритма, в зависимости от ЧСС и правильности ритма, можно выделить следующие состояния:
- Дыхательная синусовая аритмия. Собственно, истинная синусовая аритмия. Эта форма является физиологической и не считается отклонением от нормы. Ее проявление – это учащение ЧСС при вдохе и урежение при выдохе, связанное c изменением тонуса блуждающего и симпатического нервов.
- Синусовая тахикардия. Характеризуется учащением правильного сердечного ритма (более 90 ударов в минуту). Сердце не наполняется в полной мере кровью, возникает нарушение кровотока, а это отрицательно сказывается на состоянии внутренних органов. Также тахикардия опасна тем, что сердечная мышца все время работает под повышенной нагрузкой и попросту не успевает отдохнуть. Тахикардия возникает из-за физической или психоэмоциональной перегрузки, низкого уровня гемоглобина в крови, перегрева организма, изменения гормонального фона, ВСД. Синусовая тахикардия является предшественником мерцания предсердий и пароксизмальной тахикардии.
- Пароксизмальная тахикардия. Эпизодическое учащение пульса до 140-200 ударов в минуту с сохранением ритма. Приступ тахикардии наступает и заканчивается неожиданно. Параллельно ощущаются слабость, повышение температуры тела, потливость.
- Синусовая брадикардия. Состояние, когда сердцебиение замедляется (менее 60 ударов в минуту). Замедление ритма возникает из-за переохлаждения организма, ослабленного синусового узла, дисфункции щитовидной железы, длительной низкокалорийной диеты, приема гипотензивных препаратов. Снижение ЧСС, как физиологическая норма часто наблюдается у тренированных спортсменов и лиц пожилого возраста. Если ЧСС опускается до 40 ударов в минуту и ниже, то человек падает в обморок. Синусовая брадикардия, как проявление синдрома слабости синусового узла, может спровоцировать мерцательную аритмию. При этом виде аритмии можно наблюдать «выскальзывающие» сердечные сокращения, которые необходимо отличать от экстрасистолии.
- Экстрасистолия – момент, когда резко и раньше времени сокращается вся сердечная мышца или отдельный ее участок за счет дополнительной подачи импульса. Во время экстрасистол человек чувствует паузу в работе сердца, а затем ускоренное биение. Ощущения дополняются тревожностью, страхом смерти, нехваткой воздуха. Причинами экстрасистол являются стрессовые ситуации, нервное перенапряжение, калиево-магниевый дефицит в организме. Редкие экстрасистолы иногда отмечают у себя вполне здоровые люди (до 5 эпизодов в минуту). Они не несут угрозы жизни и здоровью, а потому не требуют специального лечения. Более частые приступы с ярко выраженной симптоматикой требуют наблюдения у кардиолога.
- Миграция водителя ритма. Состояние, возникающее при синдроме слабости синусового узла. Импульсы, исходящие из синусового узла, периодически замещаются импульсами из других источников.
- Сердечная блокада. Состояние, когда проведение импульса в сердце замедляется или полностью прекращается. Развивается приступ на фоне замедления ритма (ниже 40 ударов в минуту) с сопутствующими обмороком и головокружением. Причины возникновения: миокардит, инфаркт миокарда.
В зависимости от степени выраженности симптомов выделяется несколько стадий заболевания:
- Легкая или умеренно-выраженная. Признаки патологии обычно совсем отсутствуют, состояние как вариант индивидуальной особенности организма. У подростков не считается патологией, если возникла в результате перестройки гормонального фона. Часто формируется у пожилых людей в силу возрастных изменений.
- 1-я степень. Характеризуется редкими эпизодами, которые заканчиваются самостоятельно без последствий и дискомфорта у больного. Если приступ сопровождается обмороками, то необходима консультация врача-кардиолога.
- 2-я степень. Признаки болезни выражены более ярко: слабость, чрезмерная утомляемость, одышка. Аритмия развивается на фоне различных сердечных патологий.
- 3-я степень. Характеризуется устойчивой выраженной симптоматикой, обязательно требует комплексного обследования и лечения.
При аритмии симптоматика часто отсутствует, а признаки отклонений случайно обнаруживаются на кардиограмме во время очередного медосмотра.
Тем не менее, существует ряд критериев, которые позволяют определить у себя нарушение ритма:
- непродолжительные паузы в активности сердца, а затем его ускоренное биение;
- необъяснимая тревога, боязнь умереть;
- ощущение, что нечем дышать;
- внезапно накатывающая слабость;
- головокружение;
- снижение температуры в конечностях.
Если ребенок говорит о том, что у него сильно стучит сердце, то это сигнал к проведению обследования, так как дети в нормальном варианте свое сердцебиение не ощущают.
Синусовая аритмия диагностируется на приеме у кардиолога или аритмолога. Врач проводит визуальный осмотр на предмет бледности кожи, синюшности носогубного треугольника. На основании жалоб пациента, предполагающих сердечные перебои, врач назначает ряд исследований.
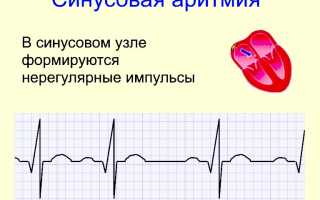
Прежде всего, назначается электрокардиограмма – информативный и безопасный способ регистрации данных о сердечном ритме.
При расшифровке ЭКГ учитываются:
- Положение электрической оси сердца (ЭОС), показывающей направление движения электрического импульса по миокарду. Положение ЭОС бывает вертикальным или горизонтальным в зависимости от того, куда пошла волна сокращения миокарда желудочков. Такие положения оси являются нормальными. Если ЭКГ выявило существенное отклонение ЭОС вправо или, наоборот, в левую сторону, то это свидетельствует о нарушении проводимости сердца.
- Синусовый ритм. Данный показатель означает, что генерирование электрического импульса происходит именно в синусовом узле. При этом, в норме каждому комплексу QRS регулярно предшествует зубец P, который расположен сверху, все зубцы Р находятся на одинаковой высоте. Отличия от этих характеристик говорят о нарушении ритма.
- Интервальные изменения: биение сердца осуществляется регулярно, через одинаковые временные промежутки. В частности, между зубцом Р и комплексом QRS должен сохраняться одинаковый интервал PQ. PQ показывает время, за которое электрический импульс проходит от предсердий до желудочков. Укорочение интервала PQ указывает на дополнительные пути прохождения импульса, что впоследствии чревато развитием наджелудочковой пароксизмальной тахикардии. В свою очередь, интервал QT показывает внутрижелудочковую проводимость. Укорочение QT свидетельствует о быстром прохождении импульса по желудочкам с риском развития мерцательной аритмии.
- Частота сердечных сокращений. Для взрослых вариант нормосистолии составляет диапазон от 60 до 90 ударов в минуту, у детей этот показатель значительно выше и может достигать 100-120 ударов в минуту. Также нужно учитывать, что у девушек пульс в среднем выше на 7 ударов, чем у мужчин. У пожилых людей пульс выше, чем у лиц молодого возраста. Отклонения от нормы в большую или меньшую стороны являются признаками тахикардии или брадикардии соответственно.
Получив на руки заключение ЭКГ, не стоит самостоятельно делать выводы о наличии или отсутствии у себя сердечной патологии. Окончательный диагноз выставляет лечащий врач.
Если результатов проведения ЭКГ недостаточно, то назначаются дополнительные виды исследований:
- ЭхоКГ (или УЗИ сердца) – информативный метод, с помощью которого можно увидеть аномальное развитие сердца, выявить скрытые пороки, оценить степень износа сердечной мышцы и кровоток.
- Электрофизическое исследование – инвазивный метод диагностики непосредственно внутри сердца, представляющий собой развернутый анализ активности всех отделов сердца с помощью электрической стимуляции.
- ЭКГ мониторинг по Холтеру – регистрация сердечного ритма на протяжении суток специальным прибором, который крепится электродами к телу пациента.
- Нагрузочные тесты (тредмил тест, велоэргометрия).
- Лабораторные анализы крови (общий анализ, определение гормонов Т3 и Т4).
Стоит отметить, что подобное обследование входит в обязательный перечень врачебно-летной экспертной комиссии. От результатов ВЛЭК зависит допуск пилотов к управлению воздушным транспортным средством. Так как организм работников летного состава подвержен высоким нагрузкам и быстрому износу, требования к физическому здоровью очень высоки.
Прежде чем начинать лечение, нужно определить причины, вызвавшие аритмию. Если аритмические эпизоды обусловлены физиологическими факторами, то необходимо скорректировать привычный образ жизни. Если же аритмия возникла как следствие сердечного заболевания, то в первую очередь лечить нужно основную патологию.
Все терапевтические мероприятия осуществляются по назначению и под контролем врача-кардиолога.
Избавиться от легкой стадии заболевания можно путем соблюдения несложных правил.
Прежде всего, нужно составить себе сбалансированный рацион питания, учитывая следующие критерии:
- отказ жирной и сладкой пищи;
- преобладание овощей, фруктов, сухофруктов;
- исключение тонизирующих напитков (чай, кофе, энергетики);
- отказ от алкоголя и курения.
По возможности необходимо избегать стрессовых ситуаций, не перегружаться физически и эмоционально, хорошо высыпаться. Также необходимо подобрать для себя вид физической нагрузки, чтобы заниматься спортом умеренно и в удовольствие. Отлично подойдут плавание, легкий бег.
Желательно в целях профилактики осложнений хотя бы раз в год проходить обследование сердца у кардиолога.
Медикаментозное лечение подбирает исключительно врач-кардиолог, основываясь на результатах исследований, самостоятельный прием таблеток в подобных случаях недопустим.
Терапия с помощью лекарств подразумевает прием следующих средств:
- при эмоциональном перенапряжении назначаются седативные препараты: Пустырник, Корвалол, Новопассит;
- для лечения выраженной тахикардии применяются Анаприлин, Верапамил, Кордарон;
- при брадикардии: Эуфиллин, Итроп;
- для устранения мерцаний и трепетаний отделов сердца: Калия хлорид, Хинидин, Новокаинамид;
- при длительно продолжающейся болезни назначают атропин в виде внутривенных инъекций;
- для лечения нарушения проводимости показан адреналин;
- для профилактики дефицита магния и калия рекомендуют курс витаминно-минеральных комплексов;
- в качестве вспомогательной терапии употребляют отвары лечебных трав: ромашки, шалфея, листьев малины.
Синусовая аритмия у беременных, как правило, проходит после родов и не требует специального лечения медикаментами, кроме приема витаминов.
При неэффективности консервативных терапевтических методов и возникновении угрозы жизни пациента заболевание лечится хирургическим путем.
Оперативное вмешательство бывает частичным и радикальным. Радикальные методы позволяют полностью устранить нарушения ритма, при частичном вмешательстве происходит уменьшение тяжести и частоты аритмических эпизодов.
Современные хирургические методики подразумевают:
- Классические операции на открытом сердце, когда дисфункциональные участки системы проведения иссекаются. Вмешательство происходит под общим наркозом, поэтому не всем подходит такой вид лечения.
- Имплантация электрического кардиостимулятора – компьютера миниатюрных размеров, который будет следить за сердечным ритмом и стимулировать его при нарушениях.
- Постановка кардиовертера-дефибриллятора – устройства для возобновления электрических импульсов при фибрилляции желудочков.
- Катетерные процедуры с малой травматичностью для нормализации сердечных сокращений.
Прогноз легкой синусовой аритмии, особенно, вызванной функциональными причинами, является благоприятным. Если же нарушение ритма вызвано болезнями сердца, то последствия зависят от поставленного диагноза и степени тяжести патологии.
Синусовая брадикардия не дает осложнений, если она не спровоцирована дегенеративными изменениями в миокарде. Сюда относится умеренно выраженная синусовая брадикардия в детском и подростковом возрасте, у физически тренированных людей и профессиональных спортсменов. Устойчивое замедление ритма с ЧСС меньше 40 ударов в минуту чревато сбоем в работе внутренних органов и центральной нервной системы.
При тахикардии прогноз определяется исходя из факторов, вызвавших учащение ритма. Если сбой сердцебиения отмечается на фоне ишемической болезни сердца, сердечной недостаточности, то прогноз считается неблагоприятным.
Чаще всего осложнения развиваются при желудочковой тахикардии: в сочетании такого типа аритмии с инфарктом миокарда, гипертонической болезнью, пороками сердца — резко возрастает риск смертельного исхода.
Пациенты с митральным стенозом, стенокардией в момент приступа пароксизмальной тахикардии чувствуют одышку и подвержены риску отека легких.
Автор статьи: Дмитриева Юлия (Сыч) – В 2014 году с отличием окончила Саратовский государственный медицинский университет имени В. И. Разумовского. В настоящее время работает врачом-кардиологом 8 СГКБ в 1 к/о.