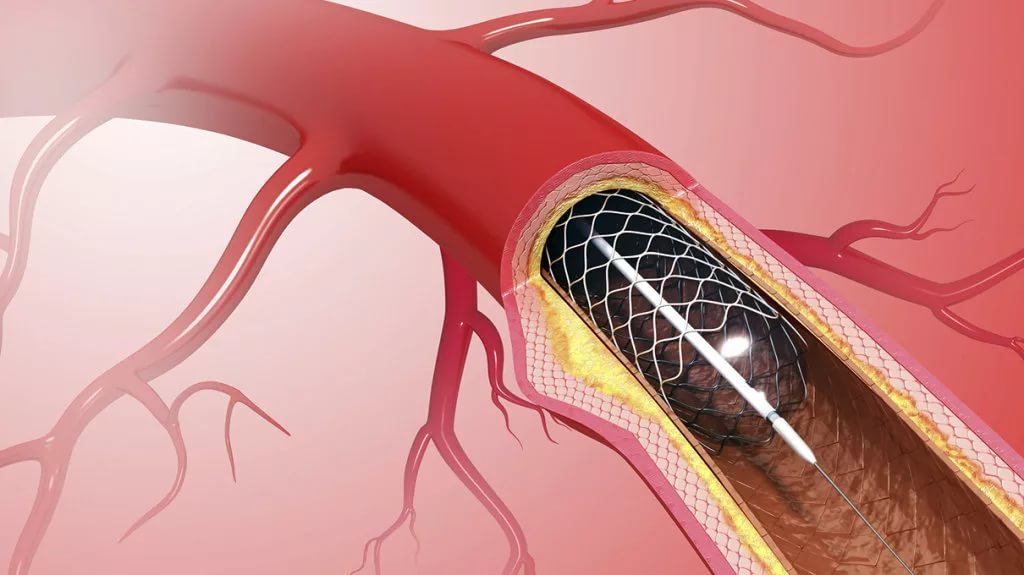
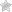В кардиологии и кардиохирургии коронарное стентирование – это рядовая операция, призванная восстановить кровоснабжение миокарда при атеросклерозе и других заболеваниях. По своей сути это рестеноз, то есть восстановление кровотока по патологически суженному участку сосуда, с помощью тонкой трубки, состоящей из пучка еще более тонких металлических нитей.
Полезно знать: Помимо стентирования сердца проводится установка расширяющего стента (иногда их ошибочно называют стенд) в желчные протоки.
Впервые методика была предложена ученым кардиологом и радиологом в США Чарльзом Доттером в середине 60-х годов прошлого века. Вплоть до 1985 года проходила доработка элементов выполнения вмешательства, и только в 1993 году операция стентирования вошла в список рутинных хирургических вмешательств в кардиохирургии.
Схожая по результатам и целям проведения операция, которую иногда путают со стентированием, называется шунтированием. Несмотря на многие сходства, шунтирование и стентирование являются абсолютно разными вмешательствами. Если вникнуть в их отличия, путаницы не будет даже у дилетантов от медицины.
Основные пункты, чем шунтирование отличается от стентирования:
- Методика восстановления кровотока – при стентировании ликвидируют сужение просвета у «родных» сосудов, а при шунтировании создают искусственное русло в обход пораженного участка. Этот искусственный проток называется шунт.
- Масштабы вмешательства – установить расширяющий стент в коронарный сосуд можно через небольшой прокол на бедре, а вот для шунтирования приходится проводить вмешательство на открытом сердце. В любом случае разница в степени инвазивности есть, и она существенная.
- Механизм проведения операции. Установка стента проводится без погружения пациента в медикаментозный сон. Эта операция безболезненна, не требует использования наркоза. При шунтировании проводится достаточно травмирующая ангиопластика, иногда с повреждением окружающих тканей, что требует общей седации.
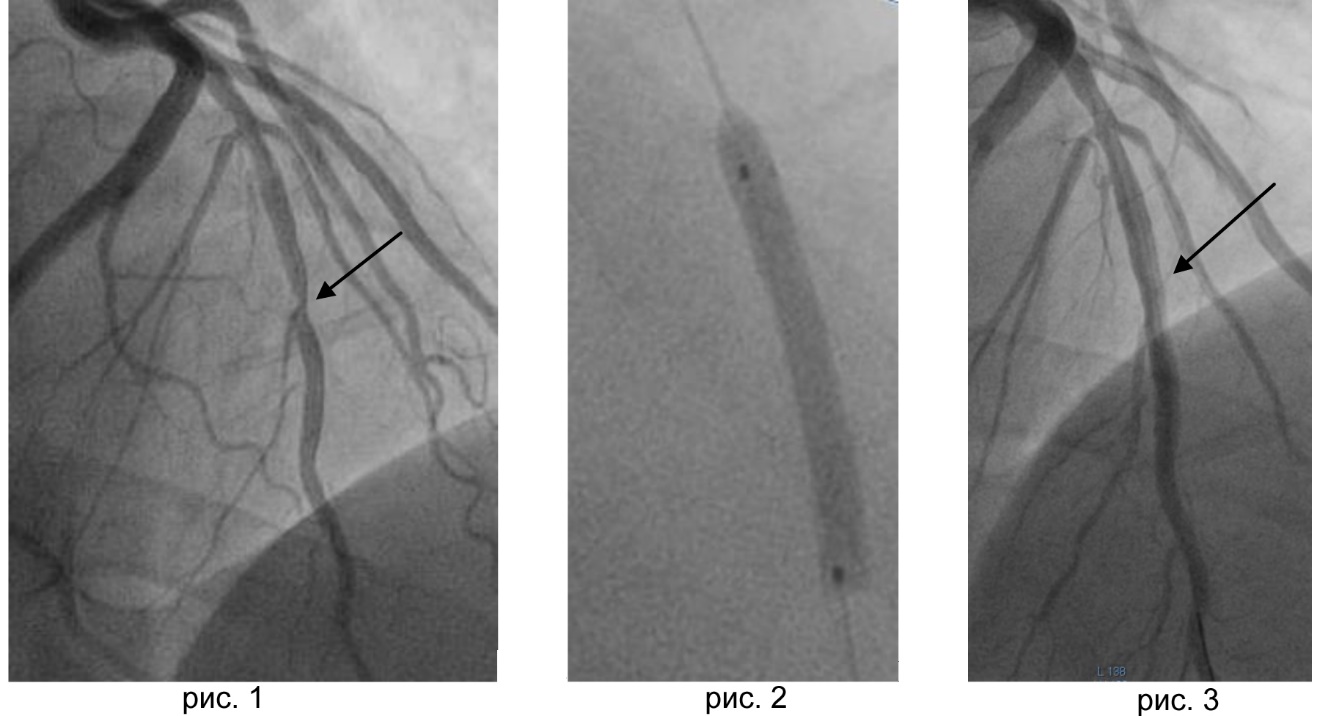
Проводится ТБКА совместно со стентированием под контролем рентгена, посредством которого врач отслеживает положение стента. Он ведет его по сосуду до тех пор, пока он не достигнет участка, где существует стеноз, затем «раскрывает» конструкцию и фиксирует ее к стенкам коронарной артерии.
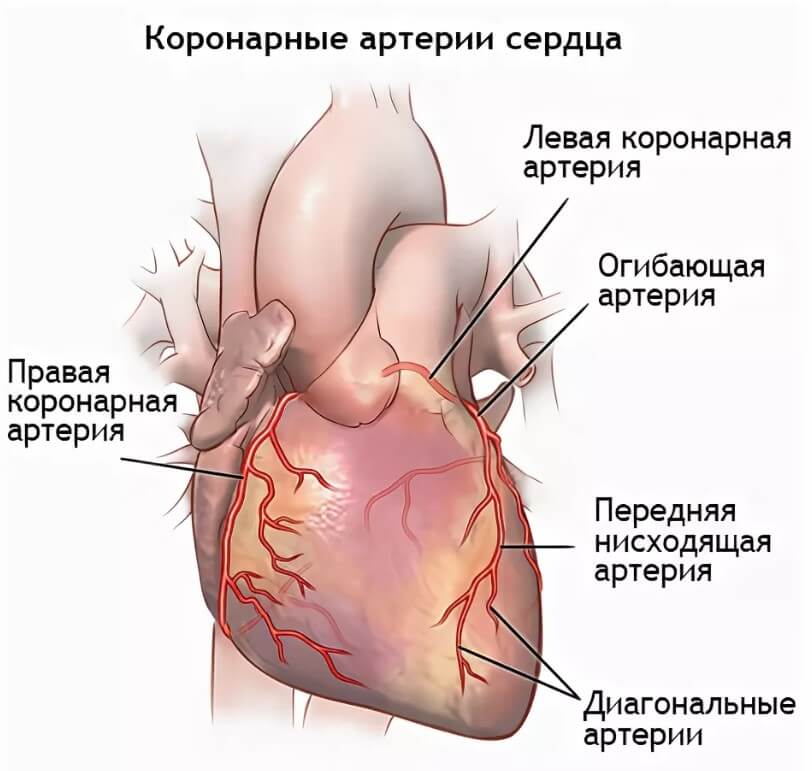
Для стентирования коронарных артерий существует основное показание – острое или хроническое нарушение кровоснабжения миокарда. Это состояние может возникать при разнообразных сосудистых, системных и кардиопатологиях:
- при инфаркте в острой стадии, а также после инфаркта, когда наблюдаются признаки ишемии миокарда;
- при остром приступе стенокардии, который спровоцировал прием лекарственных препаратов или другие внешние факторы;
- при рецидивирующей стенокардии;
- при хронической ишемии сердечной мышцы вследствие атеросклероза, когда диаметр сосуда уменьшается на 50% и больше.
Абсолютных противопоказаний у вмешательства нет, а к относительным относятся воспалительные и инфекционные системные заболевания, хронические патологии в стадии обострения.
Ценность и пользу процедуры стентирования сосудов сердца сложно переоценить. Ежегодно она спасает жизни миллионам человек. Для большинства из них она является единственным средством продлить или спасти жизнь.
На вопрос, нужно ли давать согласие на установку стентов в коронарные артерии, кардиологи отвечают категорично – да, особенно если существующая проблема не может решиться другим путем. Эта операция выгодно отличается от других вмешательств:
- не влечет серьезное травмирование грудной клетки, так как стент вводится через прокол на бедре;
- пациент даже во время вмешательства находится в сознании, то есть риск последствий после наркоза исключен;
- продолжается операция около получаса, и во время нее больной не чувствует дискомфорта;
- пациент выписывается спустя 3-5 дней после вмешательства;
- эффективность операции при тяжелом поражении сосудов сердца составляет больше 80%, а пятилетняя выживаемость после вмешательства составляет почти 90%.
Что касается выживаемости пациентов, отказавшихся от восстановления проходимости артерий таким методом, она в период до 5 лет составляет не больше 23-25%. Это красноречиво подтверждает слова кардиологов о том, что после стентирования сосудов сердца у человека гораздо больше шансов жить дольше и качественнее. Кроме того, упущенные возможности можно исправить только посредством полномасштабного полостного хирургического вмешательства, которое само по себе опасно для пациентов с ослабленным сердцем.
Перед стентированием пациентам необходимо пройти ряд процедур, которые облегчат проведение операции:
- коронографию в нескольких ракурсах для определения точного места и типа стеноза;
- ЭКГ и суточное мониторирование для оценки функций сердца;
- УЗИ сердца и сосудистого русла, через который будет продвигаться катетер и устанавливаемая в коронарную артерию расширяющая конструкция.
Дополнительно проводятся исследования, направленные на выявление скрытых патологий, которые могут осложниться или ухудшить прогноз выздоровления. К ним относятся:
Если поводом для установки стентов для коронарных сосудов стал острый инфаркт миокарда, ограничиваются ЭКГ, коронарографией и общими анализами крови.
Стоимость операции по установке стентов зависит от многих факторов.
Основные:
- уровень клиники, в которой будет проходить вмешательство;
- предварительное обследование (во многих кардиоцентрах этот этап включен в конечную стоимость операции;
- лекарства, применяемые во время операции и в ранний реабилитационный период, когда пациент находится в отделении;
- тип и количество стентов, используемых во время операции.
В среднем в российской клинике стентирование обходится пациенту или страховой компании в 70-80 тысяч рублей. Если состояние больного терпит некоторой задержки, он может воспользоваться квотой, то есть сделать операцию бесплатно.
По своей сути коронарные стенты представляют собой миниатюрные конструкции, которые внешне напоминают пружинки или трубки, сплетенные из тончайшей проволоки. Их классификация обширна – насчитывается более 400 разновидностей:
- по виду материала, из которого изготовлен трубчатый каркас стента – кобальтовый, хромовый, танталовый, платиновый, нитиоловый, биологический или полимерный;
- по конструкции самого стента – спиральный, проволочный, тубулярный, кольцевой или сетчатый;
- по способу расширения трубки-каркаса в сосуде – баллонная или саморасширяющаяся конструкция;
- по форме каркаса – цилиндрические, консуные, ультранизкопрофильные, бифуркационные;
- по форме ячеек они бывают открытыми и закрытыми, с перемычками и без них, с разнообразной толщиной балочных конструкций.
Также существует отдельная классификация стентов по разновидностям покрытий. В этом плане они могут быть:
- пассивными, то есть не взаимодействующими со стенками сосудов, имеющими карбоновое или титановое покрытие, не прорастающее со временем в эндотелий артерий;
- механическими, состоящими из микросетки или имеющими структуру графтов;
- лекарственными, в покрытие которого включены медленно высвобождающиеся препараты;
- гибридные, сочетающие в себе характеристики пассивных и лекарственных форм.
Также наука не прекращает разрабатывать более совершенные модели стентов. Например, в США недавно внедрили биодеградирующие конструкции, которые постепенно растворяются в сосуде в течение 2 лет. Такой тип расширителей идеален для молодых пациентов, у которых нет признаков кальцификации отложений.
Операция по установке стентов на официальном медицинском языке называется транслюминальная чрескожная баллонная ангиопластика. Как следует из ее названия, внедрение микропротеза происходит через небольшой прокол на бедре или в предплечье. Бедренная локализация прокола более предпочтительна, так как там сосуды широкие, и по ним легко пройдут и катетер со стентом, и микроинструменты для его фиксации.
Этапы проведения операции:
- Врач обезболивает участок кожи в месте введения катетера. Делает небольшой надрез кожи и расширяет мягкие ткани над бедренной артерией. Прокалывает ее и устанавливает в проколе интродюсер – особую конструкцию, через которую будут вводиться инструменты.
- По достижении коронарных артерий врач устанавливает катетер в венечных артериях в месте ниже стеноза и подводит к нему инструменты и стент.
- По проводнику – тонкой проволоке – в место сужения подводится стент. Находящийся внутри него баллон наполняют газом, пока конструкция не окажется плотно прижатой к стенкам артерии. После этого газ из баллона выпускают, извлекают его из артерии. При использовании безбалонного стента саморасправляющуюся конструкцию подводят к сужению, снимают фиксаторы и ждут, когда он расправится.
- Проводят контрольную коронографию, чтобы убедиться, что конструкция встала надежно.
- Извлекают инструменты и интродюсер из артерии на бедре или предплечье, накладывают швы, закрывают ранку стерильной повязкой.
После вмешательства пациента переводят в палату, где он будет находиться не меньше суток на строгом постельном режиме. После этого повязку в месте прокола снимают, а пациент остается в отделении на 2-3 суток. В течение этого времени он может аккуратно передвигаться.
Обыденная жизнь после стентирования у большинства пациентов начинается сразу после выписки. По отзывам тех, кто прошел через операцию, можно судить, что переносится она легко: серьезных недомоганий после нее нет, общее самочувствие ровное, стабильное. Несмотря на это, кардиологи советуют после выхода из клиники начать реабилитацию в санаторно-курортном учреждении, чтобы улучшить функциональность организма и предупредить возможные осложнения.
В первые недели после выписки из клиники пациентам рекомендовано:
- умеренная физическая активность без серьезных нагрузок;
- качественный сон не меньше 8-9 часов в сутки;
- отказаться о поднятия тяжестей свыше 5 кг на 3-6 месяцев;
- соблюдать половой покой в течение полугода после операции;
- избегать нахождения в слишком жарких или холодных помещениях;
- своевременно лечить обостряющиеся хронические и инфекционные заболевания.
Для контроля состояния рекомендуется первый месяц регулярно сдавать коагулограмму, анализы крови на факторы воспаления, систематически проходить ЭКГ.
Продолжительность реабилитации зависит от индивидуальных особенностей больного: возраста, сопутствующих заболеваний, количества установленных стентов и т. д. В среднем для восстановления и стабилизации самочувствия требуется около полугода. У единиц реабилитация продолжается до года.
Пациентам рекомендована низкохолестериновая диета. В основной рацион важно включать:
- все виды свежих овощей, зелени, фруктов;
- крупы (кроме манной);
- нежирные сорта мяса и рыбы;
- молочные и кисломолочные продукты с низкой степенью жирности.
В меню должны преобладать овощные супы, пюре, каши, мясо в запеченном или приготовленном на пару виде, салаты, заправленные оливковым маслом или нежирной сметаной, запеканки. Пить можно натуральные соки и травяные чаи. Запрещены к употреблению жирная свинина, сало, копчености и маринады, колбасы, грибы, алкоголь и кофе.
Качество жизни в первый месяц после вмешательства должно быть сравнительно высоким. Врачи настаивают на полном исключении стрессов, эмоциональных нагрузок, физического напряжения. При соблюдении рекомендация риск смертности составляет всего 1,5%, и это в первый месяц. Позже он снижается еще больше. Пятилетняя выживаемость после такого вмешательства составляет больше 90%, что считается очень благоприятным показателем.
В первый месяц категорически запрещены физические нагрузки. Единственное, что допускается – неспешные прогулки, щадящая гимнастика и утренняя разминка, в которых нет резких и напрягающих движений. Запрещены:
- приседания и наклоны;
- без, в том числе на месте;
- прыжки;
- езда на велосипеде;
- поднятие тяжестей.
Через месяц можно приступать к выполнению индивидуально подобранного комплекса ЛФК. Врачи советуют обратиться за индивидуальной консультацией к инструктору при вашей поликлинике. Первое время занятия должны проходить под наблюдением специалистов, а после освоения основных движений можно выполнять комплекс дома. Спустя 1-2 месяца можно практиковать езду на велосипеде, посещать бассейн.
Отправляться в путешествия пациенту рекомендуется не раньше окончания реабилитации. Это связано с тем, что в первые месяцы нужно регулярно бывать на осмотрах, сдавать анализы. Отдых на свежем воздухе по месту жительства – выезды на природу, прогулки в парке или ближайшей лесополосе, пребывание на берегу реки (в тени!) – приветствуются. После окончания реабилитации можно летать на самолетах, ездить на поездах, в том числе скоростных.
Что касается активных видов отдыха, в том числе посещения боулинга, бани и сауны, кардиологи настаивают на отказе от подобных мероприятий минимум на 6-12 месяцев.
Прогноз по выживаемости зависит от многих факторов. Так, при наличии сопутствующих хронических заболеваний, генерализованного атеросклероза выживаемость пациентов в течение 5 лет после вмешательства составляет около 50%. Чуть выше показатели у тех, кто не имеет перечисленных проблем со здоровьем – от 86%.
Также на продолжительность жизни больных влияет степень соблюдения рекомендация врача и наличие вредных привычек. У курильщиков и употребляющих алкоголь риск преждевременной смерти в разы выше.
Несмотря на отсутствие прямого влияния алкоголя на стент, употреблять его в течение 6 месяцев после операции нельзя. Проблема в том, что он провоцирует приступы гипертонии, и крайне негативно влияет на функционирование сердца и сосудов. Кроме того, спиртные напитки не совместимы с большинством лекарств, назначаемых для восстановления кровотока и стабилизации сердечной деятельности.
Благодаря использованию усовершенствованных моделей стентов и современным медицинским технологиям риск осложнений после операции доведен до минимума. Наиболее распространенными последствиями негативными последствиями вмешательства остаются:
- окклюзия сосуда вследствие тромбоза;
- спазм артерии;
- разрыв внутреннего или среднего слоя артерии;
- перфорация артерии.
В 1,1% случаев происходит инфаркт после установки стента. Еще реже – острые нарушения кровоснабжения сердца, головного мозга (транзиторные ишемические атаки), нижних конечностей. При своевременном обнаружении эти осложнения можно ликвидировать без серьезных последствий для здоровья.
После установки расширяющего элемента в просвет артерии важно не допустить ее закупорку тромбом. Для этого назначают курс антитромбозной терапии, которая подразумевает прием следующих препаратов:
- ацетилсалициловой кислоты по 100 мг ежедневно в течение года;
- препарата клопидогрел до 600 мг ежедневно в течение полугода;
- варфарин в индивидуальной дозе в течение 60 дней после операции.
Дополнительно назначают препараты для устранения сопутствующих заболеваний и профилактики атеросклероза: статины, фибраты, витаминно-минеральные комплексы.
Инвалидность после стентирования возможна только в том случае, если пациент утратил трудоспособность или способность к самообслуживанию. Временные ограничения по здоровью могут потребоваться тем, кто занимает определенные должности, требующие физического или эмоционального напряжения:
- водителям общественного транспорта и большегрузных машин;
- операторам сложных механизмов;
- высотникам и монтажникам, занятым на больших высотах;
- рабочим горячего цеха;
- летчикам;
- занятым в ночные смены.
Им оформляется временный листок ограничения работоспособности, который позволяет перевестись на легкий труд.
Запрет на проведение МРТ после стентирования уже не актуален, так как современные каркасы для них изготавливаются из немагнитных металлов или полимеров, а также биоразлагаемых материалов. Это значит, что магнитное поле во время обследования не может привести к смещению стента или его нагреванию.
Еще больше о стентировании, его особенностях, преимуществах и недостатках смотрите в видео:
Автор статьи: Дмитриева Юлия (Сыч) – В 2014 году с отличием окончила Саратовский государственный медицинский университет имени В. И. Разумовского. В настоящее время работает врачом-кардиологом 8 СГКБ в 1 к/о.