При дисфункции происходит сбой ритма, изменение частоты сердечных сокращений. Эта патология может быть врожденной или приобретенной. Некоторые виды аритмии могут наблюдаться у детей в норме и самопроизвольно исчезать по мере взросления. Но, возможно, это отклонение сигнализирует об опасных заболеваниях сердца или сосудов.
Педиатры выделяют несколько видов синусовых аритмий:
- дыхательная;
- функциональная;
- органическая.
Некоторые разновидности являются вариантом нормы здоровых детей. К ним относится дыхательная аритмия. Суть этого физиологического явления заключается в учащении сердцебиения на вдохе с нормализацией частоты на выдохе.
Существуют определенные возрастные интервалы, в которые аритмии регистрируются чаще:
- 4—8 месяцев;
- 5—7 лет;
- 9—10 лет;
- подростки.
В эти периоды происходит ускоренное формирование сердца, увеличение миокарда и его сократительной способности. Коронарная сосудистая сеть и вегетативные волокна развиваются медленнее, это несоответствие приводит к аритмическим нарушениям. Обычно они носят временный характер, проходят самостоятельно, не оставляя последствий.
К функциональному типу патологии могут привести инфекционные заболевания, сбои в работе различных систем организма. Но после нормализации состояния ребенка, нарушения ритма сердца исчезают.
В медицинской литературе большое внимание уделяется особенностям деятельности сердца, которые расцениваются, как норма у детей, но могут быть и признаком болезни:
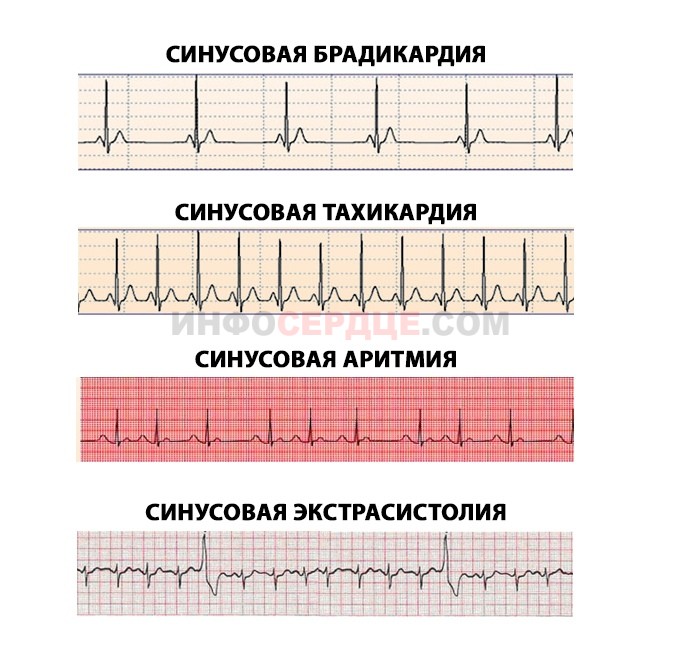
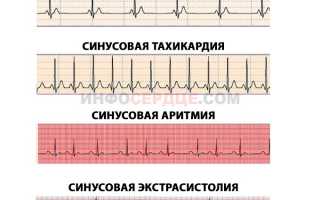
- синусовая тахикардия — увеличение частоты ударов относительно нормы в соответствии с возрастом, провоцируется физическими перегрузками или стрессом;
- синусовая брадикардия – уменьшение частоты сердцебиения;
- синусовая брадиаритмия — более редкие, аритмичные удары сердца;
- экстрасистолия — преждевременное сокращение сердца — возникает при ослаблении деятельности синусового узла.
Патологические проявления носят перманентный характер или наблюдаются в течение короткого времени вследствие провоцирующих моментов.
Аритмия, имеющая органическую природу, развивается на фоне болезней сердечно-сосудистой системы, инфекционной, эндокринологической, аутоиммунной патологии.
Кроме того, существует классификация заболевания по степени тяжести:
- умеренная — возникает в раннем детском и подростковом возрастах;
- выраженная — диагностируется реже, развивается при наличии в анамнезе тяжелых заболеваний, часто после ревматизма, вследствие врожденных пороков клапанов.
Причинами формирования синусовой, или как ее иногда неверно называют — синусной, аритмии являются следующие факторы:
- наследственная предрасположенность к аритмическим нарушениям и другим сердечным проблемам;
- пороки сердца, врожденные или сформированные в процессе жизни;
- электролитный и витаминный дисбаланс — нехватка калия, магния, кальция, других микроэлементов, витаминов при желудочно-кишечных заболеваниях и неправильном питании;
- поствоспалительные, ишемические или онкологические изменения в миокарде и оболочках сердца;
- артериальная гипертония;
- психо-вегетативный синдром с наличием панических атак;
- стресс, длительные переживания;
- перегрузки при спортивных занятиях;
- интоксикации с выраженной лихорадкой при критических состояниях.
В детском возрасте чаще сбивается ритм на фоне учащения сердечных сокращений, но это возможно и при урежении сердцебиения. Так, брадиаритмия может появиться у ребенка, имеющего хронические очаги инфекции, перенесшего скарлатину, брюшной тиф, грипп в тяжелой форме. Изменение ритма такого типа часто наблюдается у спортсменов, оно характерно для спящих малышей.
В группы риска по развитию синусовой аритмии попадают дети со следующими особенностями:
- недоношенность;
- перинатальная патология;
- повышенное внутричерепное давление различной этиологии;
- превышение или дефицит массы тела;
- гиповитаминозы, особенно рахит;
- резкие колебания гормонов в крови, характерные для пубертатного периода;
- сахарный диабет, болезни щитовидной железы или надпочечников;
- анемия и поражение костного мозга;
- наличие вредных привычек у подростков.
При легкой дисфункции водителя ритма аритмия проявляется изредка, при перегрузках ребенка. При дыхательной аритмии дети обычно не жалуются, она является случайной находкой при педиатрическом осмотре или анализе ЭКГ. Отчетливые симптомы типичны для выраженной патологии.
Общими признаками умеренно выраженных нарушений в детском возрасте считаются: бледность, отсутствие аппетита, плохой сон.
У младенцев сердечные проблемы проявляются следующими признаками:
- беспокойство;
- срыгивания после кормления;
- отказ от груди;
- периодический цианоз носогубного треугольника;
- затрудненное дыхание, прерывающийся глубокими вдохами плач;
- замедление прибавки в весе.
В подростковом возрасте проявлениями выраженной синусовой аритмии могут быть гиперемия и некоторая отечность лица, наблюдаемые на фоне кратковременного учащения ритма более 170 сокращений в минуту. Также характерны частые обморочные состояния, склонность к гипотонии, нарушения терморегуляции. Возможно развитие судорожного синдрома. Типично формирование тревожно-депрессивного эмоционального фона, появление страха смерти.
Выраженная брадикардия (30 и менее ударов в минуту) — может привести к остановке сердца и летальному исходу.
Дети дошкольного и младшего школьного возраста жалуются на следующие проблемы:
- сердце работает с перебоями, темп сокращений периодически ускоряется или замедляется;
- дискомфорт, тяжесть или боли за грудиной;
- повышенная утомляемость и плохая переносимость физических нагрузок;
- головокружение, предобморочные состояния в душных помещениях и транспорте;
- тошнота;
- головные боли;
- тревога, ночные страхи.
Нужно помнить, что, если у ребенка выявлены сразу несколько симптомов сердечно-сосудистой патологии, он должен пройти полноценное обследование для уточнения диагноза.
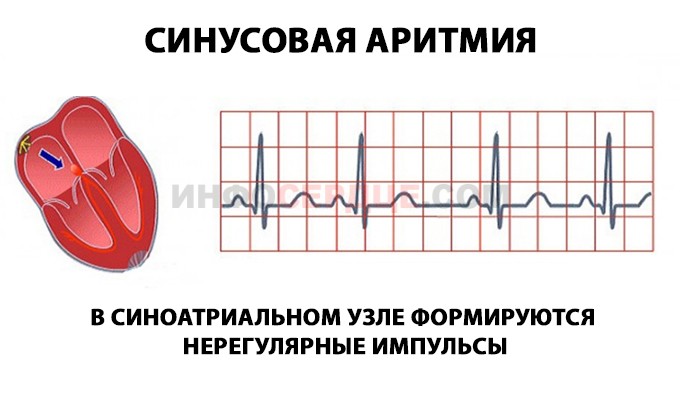
Правильный синусовый ритм — сердце работает с частотой, соответствующей возрасту, паузы между сокращениями одинаковые по длительности.
Заподозрить изменение синусового ритма может даже далекий от сферы медицины родитель. Чтобы вовремя забить тревогу, нужно знать ориентировочные возрастные нормы ЧСС:
- новорожденные — 110—160 ударов в минуту;
- до 1 года — 120—140;
- 1—4 года — 95—120;
- 3—8 лет — 90—110;
- 8—10 лет — 85—105;
- 10—12 лет — 80;
- подростки — 60—75.
Подсчитать количество ударов сердца в минуту можно, приложив руку на левую половину грудной клетки ребенка или на запястье в области лучевой артерии. При этом также следует обращать внимание на равномерность пульса.
Предварительную диагностику проводит врач-педиатр, проанализировав жалобы и динамику их развития. Затем доктор производит осмотр малыша, тщательную аускультацию сердца и крупных сосудов.
Назначаются следующие инструментальные методы обследования:
- электрокардиограмма — в теплом помещении, при спокойном состоянии ребенка и доброжелательном отношении к нему;
- эхокардиография;
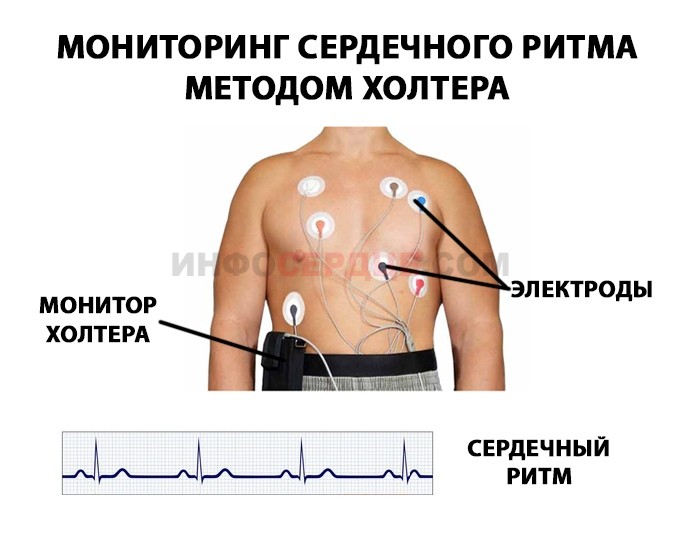
- холтер-мониторинг сердечного ритма — применяют только при выраженных нарушениях со стороны сердца и необходимости использования антиаритмических лекарств;
- УЗИ почек, надпочечников;
- рентгенография грудной клетки для определения сердечной конфигурации.
Основным способом выявления заболевания является ЭКГ. При ее расшифровке определяется форма болезни, степень тяжести патологии, состояние миокарда. Врач анализирует ЭКГ, уделяя особое внимание регулярности сокращений, высоте зубцов, величине интервалов между ними.
Также в протоколе расшифровки всегда приводятся данные о положении электрической оси сердца (ЭОС). При аритмии она может занимать различное положение. Так, вертикальное положение ЭОС характерно для худощавых детей и подростков. Правильную интерпретацию ЭКГ может дать только кардиолог.
Необходимы также лабораторные способы исследования:
- общие анализы крови и мочи;
- проверка концентрации в крови тиреотропного и других гормонов щитовидной железы;
- анализ крови на биохимию (глюкоза, холестерин, антистрептолизин, ферменты печени, мочевина и креатинин);
- мазок из зева на патогенную микрофлору.
После получения результатов маленький пациент проходит консультации узких специалистов: кардиолога, ревматолога, эндокринолога, невролога, хирурга.
При записи в спортивные секции в обязательном порядке ребенку нужно сделать ЭКГ и УЗИ сердца для установления функциональных кардиорезервов.
Чтобы справиться с аритмией, необходима терапия основного заболевания и проведение противоаритмических мероприятий.
Следует начинать лечить аритмию немедикаментозными способами, которые часто избавляют ребенка от патологии. Можно применять успокаивающие растительные средства в виде отваров или настоев пустырника, шишек хмеля, валерианы, мяты.
Медикаментозное лечение назначают, если самочувствие маленького пациента резко ухудшилось. Также вмешательство докторов необходимо при выраженных симптомах, осложненном течении болезни, сохранении провоцирующих факторов.
Специфической терапии для синусовой аритмии нет. Основной задачей докторов является воздействие на причину сбоя ритма. Тем не менее обычно назначают медикаменты следующих групп:
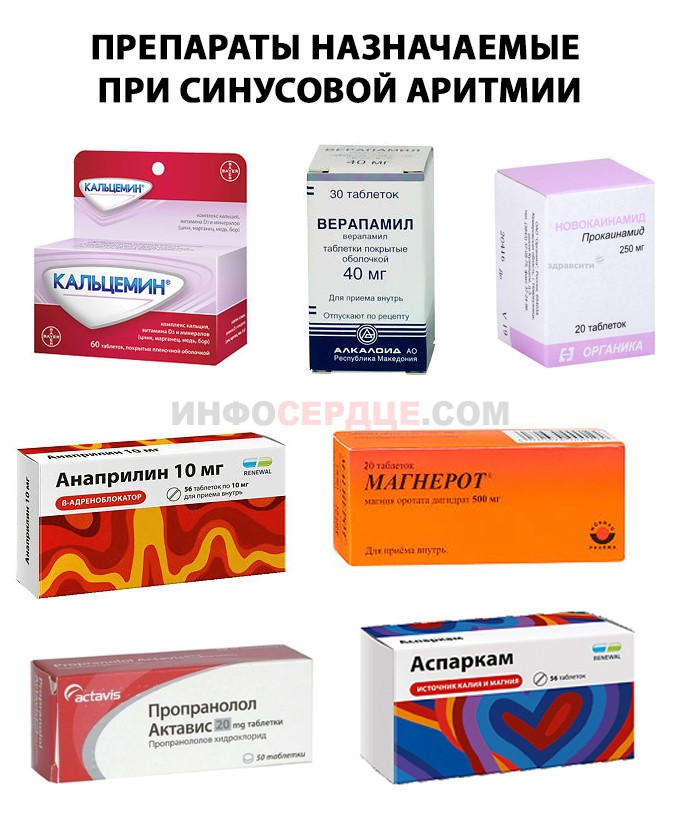
- антиаритмические средства — Новокаинамид, Пропранолол, Анаприлин, Верапамил;
- препараты магния, калия, кальция — Магнерот, Аспаркам, Кальцемин;
- седативные средства — Глицин, Валосердин;
- ноотропные препараты — Пирацетам, Винпотропил.
При грубых расстройствах проводимости используют Атропин и внутрисердечное введение Адреналина.
Препараты применяют в дозировках в соответствии с возрастом, массой тела, выраженностью сердечных нарушений.
Для улучшения метаболизма и коронарного кровообращения рекомендуют следующие фармакологические группы:
- витамины — аскорбиновая кислота, витамины группы B, Эргокальциферол;
- полиненасыщенные жирные кислоты (Омеганормин);
- антиоксиданты (Оксилик).
Кроме того, необходимы следующие меры:
- Оптимизация условий жизни — достаточный сон, рациональное чередование отдыха и учебы, длительное пребывание на свежем воздухе, создание доброжелательных отношений в семье.
- Исключить злоупотребление компьютерными играми.
- Сбалансированное по всем необходимым ингредиентам питание с обязательным включением растительной и кисломолочной пищи, нежирных сортов мяса и рыбы. Еда должна быть витаминизированной и обогащенной микроэлементами. Диетологи советуют кормить ребенка часто, небольшими порциями.
- Адекватная физическая нагрузка. При дыхательной аритмии противопоказаний к занятиям спортом нет. Если обнаружена органическая природа болезни, рекомендуют занятия лечебной физкультурой.
При отсутствии эффекта от консервативной терапии и отрицательной динамике состояния для нормализации сердечных функций показана хирургическая помощь. Для этого используют вживление кардиостимулятора, поддерживающего синусовый ритм, или проводят радиочастотную абляцию, разрушающую патологические очаги, мешающие водителю ритма.
Синусовая аритмия часто сигнализирует о проблемах со здоровьем. Для избавления от нее нужно воздействовать на причину, спровоцировавшую срыв ритма. Дыхательная аритмия у детей является возрастной особенностью, поэтому не требует лекарственной терапии. Нарушение ритмичности сокращений проходит самостоятельно по мере взросления малыша. Но такие дети наблюдаются кардиологом и проходят контрольную ЭКГ один раз в полгода.
Если аритмия носит органический характер, в том числе обусловлена врожденными сердечными аномалиями, нужно посещать специалистов с прохождением контрольных обследований ежеквартально. Это необходимо, так как выраженная форма заболевания опасна развитием в зрелом возрасте следующих патологических состояний:
- эктопические аритмии — экстрасистолии, мерцательная и пароксизмальная аритмии;
- артериальная гипертензия;
- хроническая сердечная недостаточность;
- кардиосклероз.
Дети с врожденными пороками сердца или приобретенной сердечной патологией нуждаются в регулярном курсовом лечении как основного заболевания, так и вызванной им аритмии. Это компенсирует симптомы болезни и позволит вести полноценную жизнь.
При отсутствии адекватной терапии и в запущенных случаях существует опасность возникновения ишемии головного мозга, острой коронарной недостаточности и отека легких.
Проявления синусовой аритмии у детей требуют адекватных диагностических мероприятий и внимания как со стороны врачей, так и родителей. Своевременная помощь и грамотная коррекция состояния сохранят жизнь и здоровье ребенка.
Автор статьи: Дмитриева Юлия (Сыч) – В 2014 году с отличием окончила Саратовский государственный медицинский университет имени В. И. Разумовского. В настоящее время работает врачом-кардиологом 8 СГКБ в 1 к/о.