Содержание
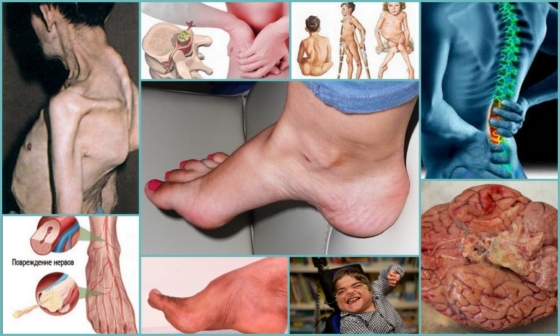
Полая стопа – патология, характеризующаяся аномальным увеличением подъема продольного свода ступни, является противоположностью плоскостопия.
Этиология
Точная причина данного явления не выявлена, часто развивается патология вследствие слабости или гипертонуса мышечного аппарата.
Предрасполагающие факторы болезни:
- Менингит;
- Полиомиелит;
- Синдром Шарко-Мари-Тута;
- Дизрафия спинальная (порок опорно-двигательного аппарата, характеризующийся частичным незаращением тканей вдоль позвоночного столба);
- ДЦП;
- Болезнь Фридрейха;
- Мышечная дистрофия;
- Полинейропатия;
- Новообразовании в спинномозговом канале.
Интересно!
Выявлены случаи, когда причинной полой стопы признаны полученные ожоги или переломы.
В медицине выделяют определенные типы изменения ступни:
- Задний – формируется недостаточность мышцы (трехглавой), что провоцирует изменение задней части подошвенного свода. Работа сгибателей голеностопного сустава сгибает ступню, поэтому пятка опускается ниже передних отделов;
- Промежуточный – редкая форма патологии, формирующаяся вследствие образования контрактур на мышцах подошвы. Часто развивается при регулярном ношении обуви с чрезмерно жесткой подошвой;
- Передний – ступня вынужденно разгибается и опора во время движения распределяется на фаланги пальцев, пятка выше переднего отдела ступни. По мере прогрессирования болезни пяточная кость разворачивается вовнутрь, что приводит к сильной деформации ступни.
Для всех типов деформации характерно перераспределение нагрузки на пяточную и плюсневые кости. Код по МКБ 10 – это Q66.7.
Симптоматика
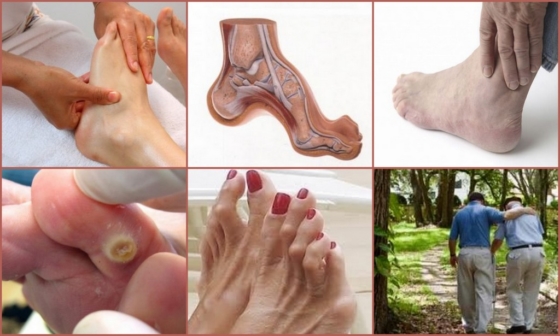
Первые признаки полой стопы – это появление усталости после долгой ходьбы, чувство боли в голеностопе и ступне. Пациенты отмечают наличие затруднений при выборе удобной обуви и невозможность хождения на моделях с каблуком.
Характерная симптоматика полой стопы:
- Молоткообразная деформация фалангов;
- Появление мозолей и натоптышей на большом пальце и мизинце;
- Интенсивный болевой синдром в суставе голеностопа;
- Определяется высокий свод стопы при визуальном осмотре;
- Тугоподвижность ступни.
При деформации на фоне полиомиелита пациенту сложно передвигаться, у пациента отмечается «шаркающая» походка, при визуальном осмотре ноги определяется мышечная слабость, односторонний парез.
При церебральном поражении клиническая картина обратная: мышцы в тонусе, функции сухожилий увеличены. Для патологии характерно одностороннее поражение, но в случае врожденного порока деформация развивается двусторонняя, быстро прогрессирующая при в детском возрасте в периоды увеличения роста.
Для болезни Фридрейха полая стопа у взрослых отличается склонностью к прогрессированию и поражению обеих конечностью. При осмотре определяется атаксия и пониженная чувствительность, походка изменена.
Мнение специалиста!
При слабо выраженной симптоматике выявление причины затруднительно. Полая стопа у ребенка часто формируется под воздействием внешних факторов и генетической предрасположенности. Дети отказываются опираться на пораженную ступню, избегают длительных прогулок.
Диагностика
При первоначальном обращении к врачу производится сбор анамнеза и плантография. Методика заключается в отпечатывании подошвенной части ступни на бумаге и изучение полученного снимка. При полой стопе свод не визуализируется, остается отпечаток пальцев и пяточной части ступни. Для запущенных случаев характерно отсутствие контуров пальцев на плантограмме: признак когтеобразной деформации.
При подозрении на неврологические нарушения проводится рентгендиагностика полой стопы, магнитно-резонансная терапия или электромиография. Для исследования старых травм проводится компьютерная томография ноги, пациенту назначают консультацию у невролога и травматолога.
Важно!
Отсутствие неврологических патологий при наличии симптомов полой стопы требует проведение дифференциальной диагностики с опухолевидными образованиями в позвоночном столбе, поэтому пациента необходимо направить на консультацию к онкологу.
Лечение
Методика лечения подбирается с учетом установленной причины патологии, степени деформации и возрастом пациента.
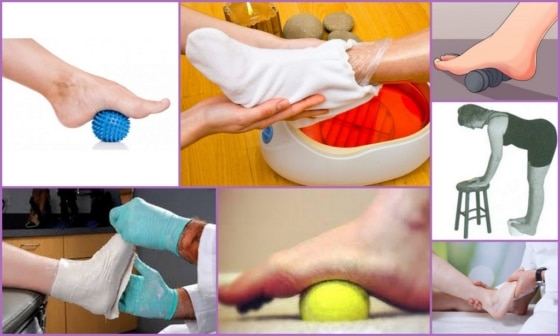
Лечение полой стопы на начальных стадиях производится при помощи консервативных методов терапии:
- Массажа;
- Парафиновые аппликации;
- Лечебная физкультура.
Полный курс массажа проводится под контролем специалиста с использованием масел и специальных методик. В домашних условиях его допустимо заменить хождением по гальке, массажному коврику, самостоятельно разминать мышцы и разрабатывать суставы.
Парафиновые аппликации часто используются у детей для снятия гипертонуса. Жидкий, предварительно нагретый на водяной бане, парафин кисточкой наносят на ступню так, чтобы нога была полностью покрыта средством. Парафиновый «сапожек» оставляют на 30-50 мин, после чего застывший парафин удаляют, конечность укутывают в тепло. Данная процедура позволяет снять мышечный гипертонус и улучшить кровообращение в тканях.
ЛФК выполняется под руководством инструктора, подбор программы осуществляется в индивидуальном порядке. Упражнения позволяют укрепить мышечную систему и разработать сочленения, улучшить подвижность ступни.
Основные виды упражнений:
- Сидя на стуле расположить ноги на ширине плеч. На пол предварительно положить мяч, несколько карандашей или мелкие предметы. Поочередно каждой стопой перекатывать мяч от пятки к носку и обратно, а затем переложить предметы с одной стороны на другую, используя только пальцы стопы. Повторить 10-20 раз каждой ногой;
- Опираясь на стул, приподняться на носочки и совершать марширующие движения, избегая полного опускания ступни на пол. Затем позиция меняется: вес переносится на пятки, затем упражнение повторяется. Таким методом марширующий шаг выполняется на внутренней и наружной стороне стопы. Количество повторений 8-10 раз на каждую из позиций;
- Сидя на полу выпрямить ноги в колене, затем максимально согнуть стопу, задержаться в данной позиции 5-10 сек., вернуться в исходное положение. Для разнообразия сгибание допустимо выполнять поочередно, необходимо выполнить по 20-30 сгибаний каждой стопой.
На заметку!
Перед каждой тренировкой необходимо тщательно разогреть мышцы при помощи массажа или разминки.
Для облегчения движения и закрепления результата консервативной терапии подбираются стельки для полой стопы.
Грамотно подобранные стельки способствуют снижению нагрузки на тазобедренные и голеностопные суставы, повышает устойчивость человека при ходьбе.
При выборе стельки необходимо обратить внимание на следующие параметры:
- Модель соответствует размеру стопы;
- Супинатор выполнен из пружинистого (полого) или плотного материала;
- Приподнятая зона переката для поддержки своды полой стопы;
- Гипоаллергенный материал, из которого изготовлено изделие.
Для зимних сезонов необходимо подобрать утепленный вариант стелек, а для летней обуви производителями разработаны бесцветные модели, незаметные в сандалиях или босоножках.
Хирургическое вмешательство
Операция осуществляется на поздних стадиях деформирования, когда необходимо восстановить стопу.
Перед оперативным вмешательством проводится проводниковая анестезия, затем хирург рассекает кожные покровы и рядом лежащие ткани, затем проводит редрессацию подошвенного апоневроза с последующей частичной резекцией костных структур. После приведения стопы в нормальное положение рана ушивается, а на конечность накладывается гипс на 6-7 недель. При деформировании пальцев стопы допустимо проведение остеотомии фалангов по показаниям.
При невозможности полного корректирования полой стопы во время операции рана ушивается, на ногу накладывается гипс, а через 3 недели хирургическое вмешательство повторяют для завершения коррекции.
Послеоперационный период включает обязательное проведение следующих методов реабилитации:
- Физиотерапия;
- Ношение ортопедической обуви;
- Обезболивающие средства;
- Акупунктура;
- Антибактериальная терапия.
Для предотвращения прогрессирования патологии изготавливается обувь, у которой отсутствует выкладка свода и приподнят внутренний край для обеспечения поддержки стопы.
Деформация стопы и армия
Годность к военной службе при полой стопе определяется военной комиссией, во время прохождения которой определяется группа здоровья будущего призывника. При работе с мужчинами врачи опираются на ст. 68 в списке болезней.
Не пригодны к прохождению военной службы юноши со значительными нарушениями двигательной функции – конская, полая и пяточная стопы, диагностированные в результате травм или других перенесенных заболеваний. Отказ в прохождении службы в армии юноша получает в случае, когда патология не позволяет использовать обувь военного образца.
Объективные причины отказа в прохождении службы – это:
- Супинация заднего отдела полой стопы с одновременной пронацией передней части ступни;
- Высокий внутренний или наружный свод;
- Молоткообразная или когтистая деформация фалангов.
Для подтверждения степени плоской стопы проводится рентгенография, измеряется ее свод и проводится объективная оценка состояния призывника. В спорных случаях решением принимается врачебной комиссией.
Без своевременного лечения деформация в виде полой стопы повлечет нарушение работы всего опорно-двигательного аппарата, что приведет к неизбежной инвалидизации.