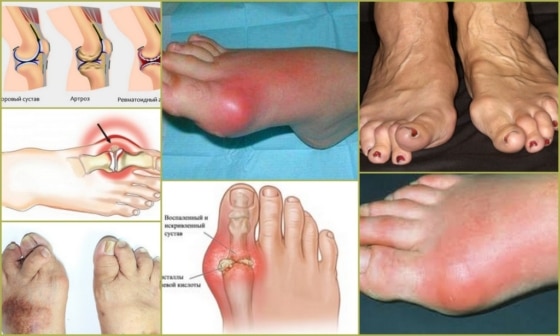
Что такое ревматоидный артрит – это заболевание, которое вызывает воспаление и боль в суставах, приводя к нарушению их нормальной подвижности. В ходе развития болезни происходит разрушение синовиальной оболочки, которая выстилает суставную сумку, затем процесс переходит на внутрисуставные ткани, следствием чего становится анкилоз (полная неподвижность сустава). На начальных стадиях патологии симптомы ревматоидного артрита могут напоминать полиартрит, но по своей этиологии недуг отличается от других болезней костного аппарата, имеющих сходную симптоматику. То, что это самостоятельное заболевание, подтверждается и наличием отдельного кода ревматоидного артрита по МКБ 10. Ревматоидный артрит суставов поражает и детей, и взрослых, но у женщин встречается в четыре раза чаще, чем у мужчин. Существенных различий в симптоматике и течении недуга по половому признаку не отмечено – и у тех, и у других болезнь развивается одинаково, то же можно сказать и о способах лечения.
Причины и признаки
Ревматоидный артрит – хроническая суставная патология, вызывающая эрозийно-деструктивные процессы в соединительной и внутрисуставной тканях костного аппарата, имеющая необратимый характер. По МКБ 10 (десятому варианту Международной классификации болезней) выделяют следующие виды патологии:
- М05 – серопозитивная форма, при которой в крови пациента наличествует ревматоидный фактор. Развитие болезни происходит постепенно;
- М06 – серонегативный вид, встречающийся примерно в 20% случаев, когда присутствие ревматоидного фактора не наблюдается, а болезнь развивается достаточно быстро;
- М08 – так называемый юношеский или ювенальный ревматоидный артрит.
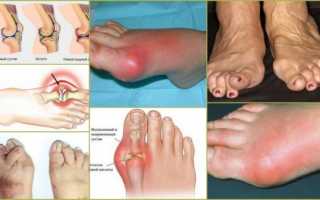
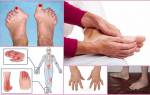
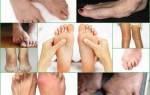
Ревматоидный артрит суставов диагностируется примерно у двух процентов населения европейских стран, в том числе России. Чаще всего недуг затрагивает из мелких суставов пальцы на руках и ногах, из крупных – запястье, локоть, плечо, голеностоп и колено. Поражение тазобедренных суставов и позвоночника при ревматоидном артрите происходит значительно реже – обычно это характеризует последнюю стадию заболевания.
Главная причина возникновения ревматоидного артрита – сбой в работе иммунной системы. Организм борется с собственными клетками, как с чужеродными. Поэтому хронический ревматоидный артрит относится к группе аутоиммунных заболеваний, при которых иммунитет разрушает ткани, вместо того, чтобы защищать их. В этом случае суставы исключения не составляют.
Толчком к развитию ревматоидного артрита может послужить:
- Аллергическая реакция;
- Перенесенное инфекционное заболевание – краснуха, герпес, различные виды гепатита и другие патологии;
- Хирургическое вмешательство.
Также факторами риска являются тяжелая физическая работа и сильное переохлаждение. Иммунная система вынуждена резко активизировать свою деятельность, и в результате напряженной работы иммунитет перестает отличать своё от чужого.
С возрастом иммунный статус снижается и начинает давать сбои, что вызвано естественными причинами, поэтому ревматоидный артрит у взрослых, а вернее, у пожилых людей, проявляется гораздо чаще, чем у детей и молодежи.
Важно как можно раньше отличить ревматоидный артрит от других заболеваний суставов, поскольку главное, чем опасна патология при отсутствии своевременного лечения – развитие тяжелых осложнений и поражение внутренних органов (сердца и почек). К первым симптомам ревматоидного артрита, позволяющим заподозрить развитие именно этой патологии, специалисты относят:
- Развитие патологического процесса обычно начинается с мелких суставов на пальцах ног. Боль усиливается при нажатии на подушечки пальцев. В дальнейшем происходит распространение воспаления на крупные суставы. Один из характерных признаков патологии – симметричность поражения, т.е. болят одновременно парные суставы: оба колена либо оба голеностопа;
- В утренние часы наблюдается сильная скованность в движениях: перед тем, как встать с постели, на разработку суставов требуется значительное время;
- Жалобы пациентов на болевую симптоматику, степень выраженности которой зависит от стадии ревматоидного артрита и индивидуальных особенностей организма пациента – порог чувствительности к боли у всех людей различный. Характер боли ноющий, приступы имеют умеренную силу, но значительную длительность, и выматывают больного своим постоянством. Пика боль достигает в ночное и утреннее время. Во второй половине дня может стихнуть до полного исчезновения, но к вечеру возвращается;
- На поверхности кожи в области больных суставов появляется зудящая сыпь, под кожей образуются перекатывающиеся узелки – округлые безболезненные уплотнения от 2-3 мм до 2-3 см в диаметре, которые могут исчезать и возникать вновь;
- Периодически возникает лихорадочное состояние и относительно небольшое повышение температуры тела, не обусловленное никакими внешними причинами;
Все эти симптомы можно отнести к системным проявлениям ревматоидного артрита. Также ранняя стадия характеризуется признаками общей интоксикации организма: потеря веса, слабость, вялость, потливость, боль в мышцах, из-за чего больные часто путают недуг с патологиями инфекционного характера.
Важно!
Обнаружив у себя один или несколько признаков ревматоидного артрита, человеку необходимо как можно скорее обратиться к специалисту и пройти подробное обследование. Чем раньше пациент приступает к систематическому лечению ревматоидного артрита суставов, тем выше его шансы добиться если не выздоровления (как уже упоминалось, дегенеративные процессы носят необратимый характер), то длительной стойкой ремиссии, позволяющей избежать развития осложнений и вести нормальный образ жизни.
Диагностика и классификация
Полноценная диагностика ревматоидного артрита возможна только при использовании комплекса диагностических методик. Поставить первичный диагноз ревматоидный артрит врачу помогает внешний осмотр и опрос больного, изучение анамнеза (перенесенных ранее заболеваний) самого пациента и его ближайших родственников, поскольку болезнь довольно часто имеет наследственный характер, поражая представителей одного и того же рода.
Для уточнения диагноза проводятся следующие исследования:
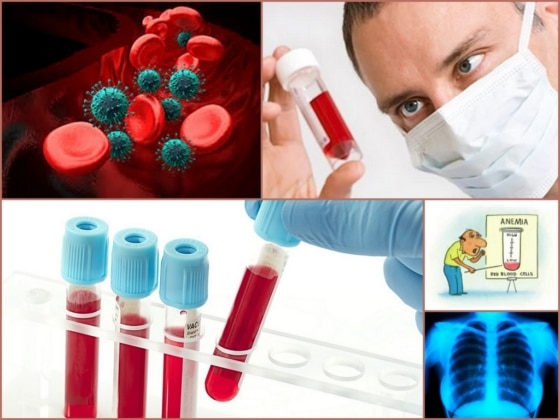
- Общий и биохимический анализы крови;
- Рентгеноскопия.
Анализы крови при ревматоидном артрите показывают снижение уровня гемоглобина, уменьшение числа эритроцитов и тромбоцитов, увеличение скорости оседания эритроцитов (СОЭ). Возрастает концентрация в крови так называемого С-реактивного белка и гаммаглобулина. Все эти признаки свидетельствуют о наличии в организме воспалительного процесса.
То, что его причиной стал ревматоидный артрит суставов, однозначно подтверждает присутствие в крови ревматоидного фактора, представляющего собой особое вещество, способствующее разрушению суставных тканей. Оно вырабатывается организмом в ответ на запрос иммунной системы, ошибочно воспринимающей клетки суставов как чужеродные. Степень концентрации этого вещества указывает на стадию развития заболевания: чем глубже патологические процессы, тем выше уровень данного показателя.
Но при серонегативной разновидности ревматоидного артрита ревматоидный фактор в крови может и отсутствовать. Поэтому решающее слово в установлении диагноза принадлежит рентгеноскопии, дающей врачу возможность получить наглядное представление о процессах, протекающих в пораженных суставах. Классификация ревматоидного артрита по стадиям также основывается на данных рентгенологического исследования.
Диагностировать первую стадию позволяют:
- Утончение кости;
- Утолщение и уплотнение мягких тканей;
- Признаки околосуставного остеопороза;
- Кисты, выглядящие на снимке как просветление костной ткани.
Характерной чертой первой стадии является степень активности ревматоидного артрита. Болезнь может прогрессировать медленно, начавшись в подростковом или даже детском возрасте (так называемый ювенальный ревматоидный артрит), но развиться в полную силу лишь во взрослом состоянии. Но возможен и другой вариант, при котором недуг берет стремительный старт сразу же после возникновения.
На второй стадии начинается развитие эрозии кости. Поначалу она локализуется вблизи хрящевой прослойки, постепенно захватывая более глубокие слои. Деформация самого хряща на этой стадии не просматривается, но наблюдаются изменения мягких тканей и начальный этап атрофии мышц, прикрепленных к пораженным частям костного аппарата, что можно отнести к внесуставным проявлениям ревматоидного артрита. В области синовиальной сумки появляются отеки, суставы припухают, больные жалуются на боль и ломоту.
Прогрессирование костной эрозии сигнализирует о приближении третьей стадии, при которой деформация сустава становится хорошо заметной на снимке, синовиальные ткани уплотняются, что ведет к ограничению подвижности. Мышечная атрофия прогрессирует. Начинается ускоренная кальцификация – отложение солей на поверхности сустава. Кальцификаты имеют различную плотность на разных участках кости.
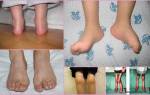
Четвертая, или развернутая стадия ревматоидного артрита характеризуется выраженным остеопорозом. Суставной синдром при ревматоидном артрите в четвертой стадии приводит к сужению/сращению межсуставных щелей, костной деформации, множественной эрозии и кистам. В такой форме искривление костей хорошо заметно не только на рентгеновском снимке, но и на обычном фото ревматоидного артрита (см. выше).
Внимание!
Возможна самопроизвольная ремиссия ревматоидного артрита без применения лекарственных средств. Но подавляющему большинству пациентов не приходится всерьез рассчитывать на самоисцеление – болезнь требует упорного систематического лечения.
Терапевтические методики
Приступая к лечению ревматоидного артрита суставов, современная медицина предполагает применение с этой целью лекарственных средств из так называемой базисной группы, которые воздействуют на основные причины заболевания.
Традиционная терапия
Базисная терапия включает препараты пяти групп:
- Соли золота;
- Иммунодепрессанты;
- Антималярийные;
- Сульфаниламиды;
- Д-пеницилламин.
Ауротерапия (золотолечение) наиболее эффективна при остром ревматоидном артрите. Будучи использованы на ранней стадии, они способны существенно затормозить развитие болезни, поэтому часто применяются при лечении детей и подростков. Также соли золота позитивно воздействуют на сопутствующие недуги: подавляют развитие грибковой микрофлоры и хеликобактерий – виновников развития гастрита и язвы желудка. Их можно использовать при лечении пациентов с онкопатологией.
Осложнением ауротерапии становится золотой дерматит – кожные высыпания в виде пятнышек и пузырьков, появление которых сопровождается сильным зудом. В большинстве случаев после отмены препарата они быстро исчезают, но иногда не проходят в течение месяцев. Поэтому, принимая препараты золота, нужно тщательно следить за состоянием организма.
Иммунодепрессанты, или цитостатики снижают уровень реакции иммунитета, способствуя уменьшению его разрушительной силы в борьбе с собственным организмом. Многие больные боятся слова «иммунодепрессант», опасаясь остаться вовсе без иммунной защиты, как это случается в онкологии. Но дозы препаратов при ревматоидном артрите несравнимы с теми, которые применяются в противораковой терапии, поэтому не могут привести к подобному эффекту.
Антималярийные средства активно использовались при лечении ревматоидного артрита в середине прошлого века, когда в арсенале медицины не было большинства современных фармакологических препаратов против этого заболевания. Сейчас они применяются гораздо реже, и лишь при вялотекущих формах, когда еще нет нужды в интенсивной терапии.
Сульфаниламиды действуют не так быстро, как иммунодепрессанты, занимающие первое место в «хит-параде» противоревматоидных препаратов. В их пользу говорит хорошая переносимость, минимум побочных эффектов и невысокая цена.
Д-пеницилламин оказывает нежелательные побочные эффекты в половине случаев серопозитивного ревматоидного артрита и до одной трети – при серонегативном. Но если у врача не остается выхода. он использует этот препарат как последнее средство борьбы с ревматоидным артритом, когда ни одно из других не дало ожидаемого эффекта.
Народные средства
Многие больные, наряду с фармакологическими, используют для лечения ревматоидного артрита народные средства. Травники-целители рекомендуют следующие рецепты:
Обертывания больных суставов свежими листьями лопуха, мать-мачехи или капусты смягчают боль в суставах и уменьшают воспаление;
Этими же свойствами обладает жидкая мазь, которую можно приготовить из желтка сырого куриного яйца (желательно домашнего), добавив к нему по чайной ложке скипидара и яблочного уксуса и тщательно перемешав. Смазывать ею суставы лучше вечером, перед тем как лечь в постель;
Еще один рецепт целительного бальзама включает два стакана свежевыжатого сока черной редьки, полстакана водки и неполный стакан меда (ингредиенты добавлять по очереди, тщательно смешивая). В полученную смесь добавить столовую ложку поваренной соли и также перемешать до полного растворения. Средство необходимо хранить в холодильнике, по мере необходимости отливая небольшими порциями и подогревая на водяной бане. После втирания бальзама в суставы их необходимо тепло укрыть.
Важно!
Народные средства применяются в качестве дополнения к традиционной лекарственной терапии, но не замещают ее. Их можно наносить на поверхность кожи только при отсутствии на ней микротравм – потертостей, ссадин, царапин.
Профилактику ревматоидного артрита специалисты делят на:
- Первичную – помогающую не допустить развития болезни;
- Вторичную – помогающую избежать ее обострений.
Первичная профилактика подразумевает минимизацию угрозы инфекционно-простудных заболеваний, своевременную санацию очагов хронического воспаления и инфекции (кариес, гайморит и т.д.), укрепление иммунитета, закаливание, здоровый образ жизни, полноценное питание. отказ от вредных привычек. Для профилактики обострений следует также избегать инфекционных заболеваний, ограничить физическую нагрузку, не допускать переохлаждения, соблюдать диету, уменьшив потребление таких продуктов, как макаронные изделия и белый хлеб, сладости, кофе.
Важно тщательно соблюдать предписания врачей в отношении режима сна, труда и отдыха, а также не нарушать графика приема назначаемых ими лекарственных средств. При таких условиях шансы на длительную ремиссию, позволяющую больному сохранить работоспособность и привычный образ жизни, достаточно высоки.