Рассмотрим подробнее ее причины, виды и признаки, а также методы лечения.
Ритм сердца, отличающийся от нормального синусового ритма называется аритмией. Если нарушение нормальной сократительной активности сердца сопровождается учащенным пульсом, это означает наличие тахиаритмии. Если пульс периодически снижается до уровня ниже 60 ударов в минуту- это состояние называется брадиаритмией.
Данная патология встречается реже, чем тахикардия и не всегда требует терапии. Часто развивается постепенно и компенсируется остальными системами организма.
В МКБ заболевание носит название брадикардии и занимает место в отклонениях сердечного ритма, обозначаясь как R00.1. Синусовая брадиаритмия сердца, как симптом, может встречаться при других болезнях, не связанных с сердцем.
Брадиаритмия бывает компенсированной и декомпенсированной.
Первая форма не имеет клинических проявлений и не заметна для человека.
Вторая форма выражается следующими симптомами:
- Снижение артериального давления до 100/60 и ниже.
- Постоянное или преходящее снижение частоты сердечных сокращений.
- Ощущение нехватки воздуха, одышка.
- Тупая, давящая боль за грудиной и ощущение тяжести или пустоты.
- Головокружение при смене позиции, особенно – в вертикальном положении.
- Ухудшение концентрации внимания, снижение внимания.
- Бледность кожи лица.
- Холодный пот.
- Слабость, вялость, предобморочное или обморочное состояние.
- Потеря аппетита.
- Дополнительно бывают кратковременные обмороки и общая сонливость со снижением концентрации.
Из-за урежения сердцебиения снижается напряжение циркулирующей крови — артериальное давление падает. Этот симптом присутствует недолгое время — впоследствии артерии сужаются и компенсируют малую частоту сердцебиения, поддерживая достаточный уровень АД.
Эпизоды брадиаритмии сопровождаются чувством нехватки воздуха, которое как и головокружение, связано с ухудшением кровоснабжения головного мозга. Человек испытывает чувство страха, панику, боится внезапно умереть. Кровоток в коронарных артериях уменьшается и сердцу не хватает кислорода для поддержания своей работы. Из-за этого и возникает ощущение тяжести или боль в груди. Симптом может усилиться при приеме нитроглицерина.
По типам, брадиаритмия имеет следующую классификацию:
- Функциональная.
- Органическая.
- Токсическая.
- Лекарственная.
- Нейрогенная.
Возникновение данного изменения рассматривается как естественный процесс в деятельности сердечно-сосудистой системы. Умеренная синусовая брадиаритмия, как правило, не сопровождается жалобами пкациента, так как она не влияет на кардиодинамику.
Причина явления – работа парасимпатической иннервации, оказывающей релаксирующие эффекты на сердце, сосуды и легкие. Умеренно выраженная брадиаритмия активируется во время сна или отдыха.
Такое состояние не имеет выраженных симптомов, поэтому при отсутствии неприятных ощущений волноваться не стоит. При пробуждении или начале физической активности сердце само поднимет пульс и восстановит нормальное количество сокращений.
Данная разновидность проявляется из-за патологических изменений в миокарде или проводящей системе сердца.
Имеет два дополнительных подтипа:
- Синусовая брадиаритмия или синдром слабости синусового предсердного узла.
- Патология не синусового типа, с наличием блокады в проводящей системе.
Факторами ее развития выступают ишемия миокарда, инфаркты, инфекционные поражения сердца и перикарда, врожденные пороки сердца.
В норме, автоматией сердца управляет синусовый узел, который задает ритм 60-90 ударов в минуту. Постоянная генерация импульсов у здорового сердца поддерживает и ритмичность. При слабости данного узла сердечные сокращения происходят реже, имеют непостоянный ритм.
При развитии некротических или дистрофических процессов в сердце, может нарушаться его проводящая система. В качестве водителя ритма начинают выступать нижележащие образования – атриовентрикулярный узел, ножки пучка Гиса и волокна Пуркинье. Нетрадиционные водители ритма имеют меньшую частоту сокращений и не поддерживают правильный ритм. Их сигналы, смешиваясь с сигналами из других источников, делают ритм сердца неправильным.
Органическая брадиаритмия – жизнеопасный патологический процесс и требует терапии, поскольку низкий ритм и слабая автоматия может привести к остановке сердца и смерти.
Брадиаритмия данного типа развивается как следствие употребления ядов или токсинов, воздействующих на сердце.
В качестве кардиопаралитических веществ могут выступать фосфорорганические инсектициды, аммиак, свинец и другие. Передозировка препаратами, блокирующими передачу нервных импульсов, также вызывает токсическую брадикардию.
В зависимости от типа токсического вещества, поражение может быть обратимым или необратимым. Лечение носит индивидуальный характер и зависит от вида яда.
Препараты вроде верапамила, сердечных гликозидов и бета блокаторов — вызывают брадикардию без нарушения ритма.
В таком случае состояние является контролируемыми и вызывает опасения лишь при назначении новых препаратов. Однако, лекарственное снижение пульса ниже 55 ударов в минуту является опасным для состояния здоровья и требует дополнительной коррекции.
Вся терапия лекарственного снижения ритма заключается в уменьшении дозы медикаментов.
Резкое исключение препарата из приема не рекомендуется, поскольку может спровоцировать приступ тахикардии, а в случае приема бетаблокаторов – мерцательной аритмии.
Регуляцию сердца обеспечивает вегетативная, не контролируемая человеком, нервная система.
Симпатические волокна обеспечивают возбуждение систем организма, а парасимпатические – расслабление. Нейрогенная брадиаритмия возникает из-за гиперфункции парасимпатики и недостатка действия симпатической системы.
Для лечения патологии необходимо побороть основное заболевание, к примеру, невроз или нервную дистонию. Состояние ваготонии может осложняться пароксизмами с тяжелыми приступами паники.
Физические нагрузки вызывают учащение сердцебиения как ответ на нехватку кислорода для работы мышечных клеток.
При постоянных движениях и нагрузках организм адаптируется к гипоксии увеличением гемоглобина и эритроцитов. В покое сердце снижает частоту сердцебиения, вызывая брадиаритмию без проявления симптомов, поскольку кислорода хватает и при редких сокращениях сердца.
Чаще всего это состояние развивается у бегунов и пловцов, то есть тех спортсменов, которым нужна повышенная выносливость.
Дети и подростки имеют более быстрый ритм сердца, который требуется для поддержания растущего организма.
Нормы детских ЧСС отличаются от взрослых:
| Возраст | Норма ЧСС (ударов в минуту) |
| Младенцы до года | 130-150 |
| Дети от двух до 7 лет | 100-110 |
| Дети от 8 до 10 лет | 80-90 |
| Подростки от 10 до 14 лет | 70-90 |
Следует заметить, что девочки того же возраста могут иметь пульс на 10-15 единиц меньше, что объясняется особенностями организма.
Брадиаритмия у детей является менее типичной проблемой, чем дыхательная тахикардия. Коррекция требуется лишь при наличии патологий сердечной мышцы или нестандартном водителе ритма. При отсутствии симптоматики заболевание оставляют под наблюдением, без лечения.
Также опасность имеют длительные по времени нарушения. Если у ребенка рано в 3 года была обнаружена болезнь, и в 4, 5 или 6 лет она не показала динамики к выздоровлению, то его необходимо обследовать более точно, для исключения органической сердечной патологии.
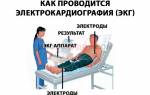
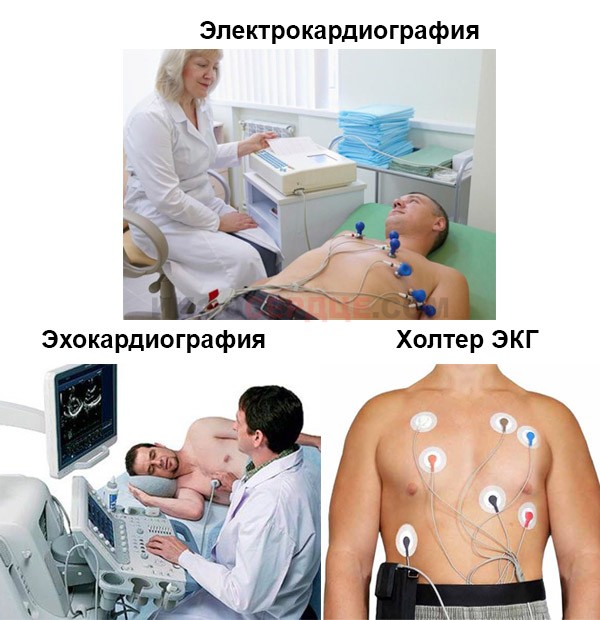
Основной диагностический метод — ЭКГ. Электрокардиограмму проводят в покое и при нагрузке. По заключению кардиограммы выявляют водителя ритма и частоту ритма сердца, процессов реполяризации миокарда желудочков, состояния предсердно-желудочковой и внутрижелудочковой проводимости.
Для новорожденных младенцев обязательной является электрокардиография на наличие пороков развития сердца, от которых малыш может погибнуть.
Дополнительно проводят эхокардиографию, или УЗИ сердца, для оценки размеров и правильности его развития.
Проведение УЗИ беременным женщинам позволяет определить наличие нарушений сердечно-сосудистой системы плода и оказать неотложную помощь сразу после рождения.
Для точной постановки диагноза дополнительно делают холтеровское мониторирование. На сутки, стационарно или амбулаторно, устанавливается аппарат, который раз в полчаса измеряет давление и снимает ЭКГ. Все результаты записываются и полученный код расшифровывает врач, подтверждая или исключая заболевание.
Представленных выше процедур хватает для определения физиологической брадиаритмии.
При подозрении на другие разновидности патологии, например, неврогенную или токсическую, могут назначить:
- Биохимический и клинический анализ крови и мочи.
- Бактериологический анализ кала, мочи, крови.
- Анализ уровня гормонов.
- Токсикологический анализ.
Алгоритм лечения зачастую носит консервативный характер, поскольку хирургические вмешательства всегда рискованны.
Все медикаменты при брадиаритмии разделяются на две группы:
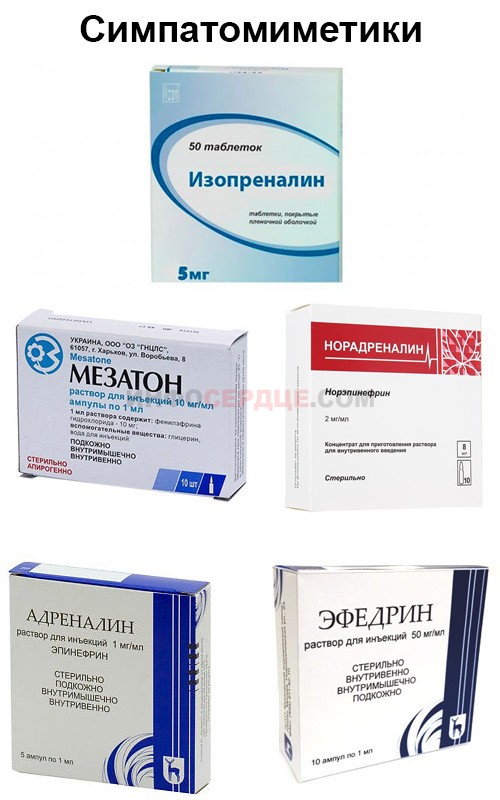
- Адрено и симпатомиметики.
- Стимуляторы ЦНС.
Симпатомиметики действуют на симпатическую иннервацию, увеличивая пульс. Минусом данной терапии является сопутствующая активность – сужение сосудов внутренних органов, расширение бронхов, повышенная потливость.
Прием симпатомиметиков должен быть обусловлен опасностью состояния.
Их нельзя принимать при:
- гипертонии;
- почечной недостаточности;
- ишемии сердечной мышцы.
К препаратам данного ряда относятся:
- адреналин;
- норадреналин;
- мезатон;
- эфедрин;
- изопреналин.
Стимуляторы ЦНС, вроде кофеина, позволяют рефлекторно поднять ЧСС при помощи общего возбуждения. У данного подхода также имеются минусы – при невротических расстройствах это отображается ухудшением течения заболевания.
Также для поднятия ЧСС применяют таблетки:
- Изопренил или изопреналин
- Эуфиллин
- Ипратропиума бромид
- Алупент
- Атропин
В домашних условиях, поднять частоту сокращений можно чашкой крепкого кофе или черного чая – имеющийся в них кофеин в среднем поднимает частоту на 10-15 единиц. Другой способ — принять горячую ванну. Если эти способы не помогли,и человеку все так же плохо, следует сделать экстренный вызов скорой помощи.
В качестве оказания первой помощи, при необходимости срочно поднять ЧСС используют:
- Адреналин.
- Норадреналин.
- Эфедрин.
Препараты данной группы опасны при неумелом использовании и относятся к реанимационным средствам.
Брадиаритмия часто является одним из симптомов заболевания, поэтому основное лечение всегда направляется на первопричину. Небольшое снижение ЧСС может быть проигнорировано и тогда, когда прием препаратов будет мешать терапии основной патологии.
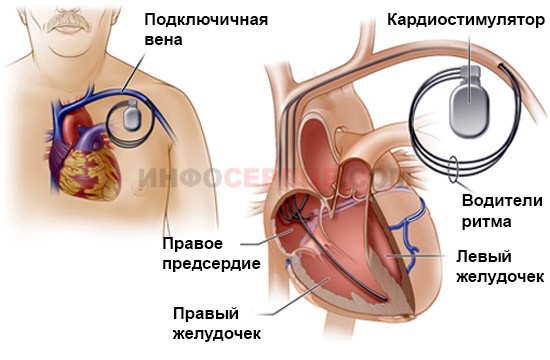
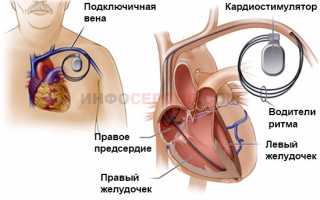
В случае неэффективности медикаментозного лечения, а также выраженности брадиаритмии, единственным способом лечения считается установка кардиостимулятора. Аппарат генерирует постоянные электрические импульсы, поддерживая нормальную работу сердца.
В зависимости от сложности доступа, операция проводится как эндоскопически, так и с разрезом. Обе эти операции проводятся под общим наркозом. Кардиостимулятор подключается к синусовому или атриовентрикулярным узлам, обеспечивая автоматию работы сердца.
Медицинские противопоказания:
- нарушения дыхания, например — респираторный коллапс;
- эндокардит, перикардит;
- сопутствующие пожилому возрасту заболевания;
- острые инфекции;
- некоторые психические заболевания.
У детей основным противопоказанием является их возраст. Сердце находится в процессе роста и установка кардиостимулятора вызовет сильные отклонения и инвалидность. Ребенок должен пройти полное обследование, и рекомендация к установке должна быть полностью обоснованной.
Основное клиническое осложнение – ишемия головного мозга и миокардаПостоянная брадиаритмия влияет и на умственные способности. Осложнения, которые могут возникнуть на фоне замедленного сердцебиения:
- Ишемический инсульт.
- Инфаркт миокарда.
- Тромбоэмболия легочной артерии.
- Пароксизмальная желудочковая тахикардия.
- Гипертрофия и сердечная недостаточность.
- Желудочковая экстрасистолия.
Постоянный недостаток кровообращения вызовет нарушения во всех остальных органах, и особенно — в почках, что приведет уже к почечной недостаточности, гиперкальциурии и дальнейшему ухудшению автоматии сердца.
Прогноз полностью зависит от типа брадиаритмии и ее причины.
Наименее благоприятный вариант прогноза имеет брадиаритмия на фоне органических повреждений сердца – для нее показана установка кардиостимулятора.
Наиболее благоприятный – лекарственная, которая облегчается отменой препаратов.
У детей, и у людей взрослых и подросткового возраста, профилактика заключается в двигательной активности. Пациенту необходимо заниматься лечебной гимнастикой, делать зарядку, совершать прогулки на свежем воздухе.
Дополнительно следует отказаться от употребления в пищу большого количества жиров животного происхождения. Они встраиваются в клеточную стенку и ухудшают проведение импульсов по нервной ткани.
Большое количество овощей в рационе, богатых кальцием и натрием — также помогут предотвратить развитие брадиаритмии.
Автор статьи: Дмитриева Юлия (Сыч) – В 2014 году с отличием окончила Саратовский государственный медицинский университет имени В. И. Разумовского. В настоящее время работает врачом-кардиологом 8 СГКБ в 1 к/о.